Thiago Gonçalves dos Santos Martins1,2; Thomaz Goncalves dos Santos Martins3
DOI: 10.17545/eOftalmo/2021.0016
RESUMO
Esse artigo busca realizar uma pequena revisão sobre modelos de ensino utilizados para ensino de estudantes na área de oftalmologia.
Palavras-chave: Educação médica; Oftalmologia; Modelos.
ABSTRACT
This article seeks to carry out a mini review on teaching models used for teaching students in the field of ophthalmology.
Keywords: Medical education; Ophthalmology; Models.
INTRODUÇÃO
O ensino de Oftalmologia tem sido diminuído no currículo de saúde. Uma pesquisa realizada no Canadá em 1996 descobriu que mais da metade das escolas médicas do país não tinha um estágio obrigatório em Oftalmologia nos seus currículos1. Os médicos formaram-se sem os conhecimentos mais básicos de Oftalmologia, devido ao curto tempo que as escolas de medicina reservaram para ensinar essa especialidade2. A mesma situação aplica-se aos enfermeiros e outros membros da equipe de Oftalmologia.
Memórias duradouras formam-se através da repetição, que leva à formação de novas sinapses entre neurônios. São necessárias prática e repetição para garantir que essas conexões de memória sejam permanentes3,4. Assim, deve-se valorizar o desenvolvimento de técnicas de ensino que capturem a atenção dos alunos e facilitem a retenção de conhecimento por repetição. Isso pode ser conseguido através da utilização de vários tipos de simuladores no ensino.
Simulações fazem parte do ensino médico há muito tempo, da mesma forma que o uso de cadáveres para aprender Anatomia. Portanto, é necessário que os alunos pratiquem os procedimentos antes de atender e operar pacientes, principalmente devido ao aumento das repercussões legais quanto à segurança do paciente.
Um simulador ideal para ensino deve atender aos seguintes requisitos: capturar a atenção do aluno, informar o aluno sobre os principais objetivos do treinamento, estimular a recordação da aprendizagem anterior, avaliar seu desempenho e fornecer um retorno quanto a este5.
A presente revisão é baseada na observação de simuladores para ensino no campo do treinamento clínico e cirúrgico e discute esses simuladores, além de discutir o aprendizado como prática contínua para manter a habilidade do oftalmologista.
Simuladores para ensino
No ensino e no treinamento, o uso de simulações permite que os alunos experimentem uma situação clínica próxima da realidade, mas sem risco real. Simulações permitem que os alunos adquiram diversas habilidades, repetindo a tomada de decisões clínicas e os procedimentos quantas vezes forem necessárias, até que essas habilidades sejam dominadas. Esse processo permite que os alunos se desenvolvam em seu próprio ritmo, o que torna a aprendizagem mais personalizada e facilita a interação entre o professor e o aluno, permitindo que o professor tenha uma noção imediata do nível de conhecimento adquirido pelo aluno. O modelo de ensino utilizando o simulador cirúrgico de catarata Eyesi ajuda os estudantes de Oftalmologia a serem treinados em cirurgia de catarata antes de os procedimentos serem realizados em humanos, permitindo que os alunos pratiquem cirurgias de catarata e vitreorretinianas. Primeiro, uma imagem virtual é criada em um computador e em seguida projetada nas duas oculares de um microscópio, criando uma imagem virtual binocular do segmento anterior. A imagem também é mostrada na tela de um observador. O modelo calcula o desempenho do aluno fornecendo uma pontuação para cada nível, com base em cinco critérios: consecução do objetivo, eficiência, manuseio dos instrumentos, manuseio do microscópio e tratamento dos tecidos. Foi demonstrado que o uso de simuladores no treinamento aumentou as habilidades e a autoconfiança dos cirurgiões. O manequim para catarata contém um olho-modelo com oito possíveis pontos de entrada, que giram em diferentes direções quando manipulados (Figura 1)6. Os simuladores não são úteis apenas para o ensino e avaliação de técnicas cirúrgicas, mas também para simular decisões intraoperatórias quando ocorrem complicações. Os alunos que além de serem treinados em habilidades técnicas também participam de um treinamento de habilidades cognitivas têm um desempenho melhor que o dos alunos que recebem apenas treinamento técnico7.
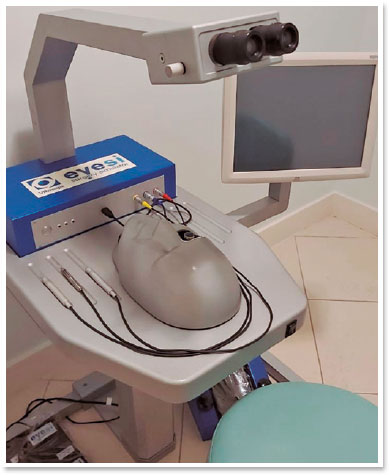
Foi desenvolvido ainda um outro exemplo de modelo de simulação híbrida para treinamento em cirurgia de catarata, no qual o aluno realiza a cirurgia e treina a colocação da lente intraocular8.
O uso de simuladores para treinamento começou na era romana e atualmente é usado em vários campos da Medicina, incluindo a Oftalmologia. Existe um simulador de olho humano que usa fotografias exibidas em lâminas posicionadas na região posterior do olho do simulador, representando a retina9. Outros simuladores para treinamento usam fotografias eletrônicas na parte inferior aproximada do olho do dispositivo, simulando patologias para o treinamento de estudantes, e também usam manequins para a prática do exame oftalmológico. Esses simuladores permitem que as fotos sejam alteradas digitalmente pelo professor, que pode simular patologias da retina para o aluno. O dispositivo pode simular a redução do tamanho da pupila que ocorre na oftalmoscopia direta10.
O próprio aluno pode elaborar outras simulações para o treinamento de exames de oftalmoscopia diretos e indiretos, além do treinamento no teste de Brückner. O baixo custo dos simuladores permite que cada aluno tenha acesso ao seu próprio dispositivo e participe de um treinamento sempre que necessite reforçar seus conhecimentos (Figuras 2 e 3)11,12.


O simulador Eyesi pode ser usado em treinamentos de oftalmoscopia indireta, minimizando o treinamento e o desconforto para os pacientes pela exposição à luz do exame. O computador permite acompanhar e fornecer um retorno quanto ao progresso da habilidade do aluno13.
Pode-se gravar as cirurgias em vídeo e esses vídeos podem ser discutidos posteriormente com os alunos, para avaliar pontos fortes e fracos e focar em etapas futuras para melhoria. Os vídeos podem ser combinados com discussões de casos clínicos5.
Já o OASiS (Ophthalmic Anesthesia Simulation System) é um simulador para o treinamento de anestesia oftalmológica, com alto realismo das estruturas da face e da órbita. Esse simulador ajuda no conhecimento da anatomia ocular e permite que procedimentos sejam realizados de forma segura antes que a primeira anestesia seja administrada aos pacientes, reduzindo as complicações. O OASiS consiste em um manequim que possui estruturas orbitais e oculares anatomicamente precisas, com um sensor integrado para fornecer um retorno imediato quanto à anestesia realizada. Este simulador não possui uma estrutura que simule os vasos intraorbitais e as estruturas que simulam músculos extraoculares são rígidas. No entanto, o modelo permite detectar a entrada da agulha no espaço orbital e acusar se o globo ocular ou os músculos extraoculares forem alcançados com a agulha14.
O YouTube tornou-se uma plataforma para disseminar o conhecimento em Oftalmologia. Nele, é possível fornecer vídeos explicando o desenvolvimento de simulações. Outros tipos de treinamento envolvem o exame de cadáveres, animais e olhos enucleados. Porém, a preservação dos olhos deve ser adequada, para que a córnea não se torne opaca e impeça o exame. É difícil obter o material certo para todos os tipos de treinamento dos alunos. Além disso, há questões éticas envolvidas no uso de animais e cadáveres15,16.
Alguns simuladores mais modernos adotam a realidade virtual, na qual o aluno usa óculos especiais durante o treinamento. Simuladores de realidade virtual foram usados inicialmente por profissionais de defesa militar. Essa tecnologia cresceu em popularidade e foi incorporada à educação em saúde. No entanto, sua utilização é limitada pelos custos e pelo treinamento especial necessário para os instrutores.
A simulação pode ser complementada com o uso de cirurgia robótica, onde o médico pode enviar comandos a quilômetros de distância em procedimentos minimamente invasivos17.
Currículos médicos e de enfermagem com aulas que não usam mais cadáveres para o ensino estão se tornando cada vez mais comuns, especialmente nos países desenvolvidos. Atualmente, existem 11 escolas médicas que não usam mais cadáveres na educação, oito das quais estão localizadas na Austrália. Algumas faculdades não usam mais cadáveres para ensinar Anatomia humana e sim simuladores, para evitar o treinamento com pacientes. No entanto, os simuladores ainda têm limitações gráficas e algumas estruturas são melhor estudadas usando cadáveres. Usando simuladores no aprendizado, muitos alunos podem participar de cirurgias simuladas, estudar complicações e compartilhar informações. O estudo da anatomia com animais pode ter problemas éticos e altos custos. Os simuladores de realidade virtual são portáteis e geralmente custam menos do que animais e cadáveres18. Outra possibilidade é o uso da impressão 3D no ensino de Anatomia, como a dos ossos humanos. Os ossos são feitos de tecido duro e monocromático, o que os torna o componente mais fácil do corpo humano para duplicar na impressão 3D, com altos níveis de precisão, preservando as características visuais e táteis do tecido real. Além disso, existe a possibilidade de que, no futuro próximo, a bioimpressão possibilite imprimir órgãos e outras estruturas orgânicas para estudo. A motivação para a impressão de peças anatômicas é ser uma alternativa para o uso de cadáveres no ensino de Anatomia em cursos da área da saúde, uma vez que a manutenção de laboratórios anatômicos exige grande quantidade de recursos19.
O uso de simuladores pode ajudar não apenas profissionais de saúde, mas também pacientes com deficiência visual. O MoBIC Pre-Journey System (MoPS) permite que o usuário explore um mundo de realidade virtual20.
Outra solução para ensinar anatomia tem sido o uso de impressoras 3D, que podem ser utilizadas na fabricação de tecidos e órgãos vivos, na criação e personalização de próteses, implantes e modelos anatômicos e em usos farmacêuticos. A impressão de modelos 3D de órgãos, ossos e até tumores já ajuda os médicos a planejar abordagens cirúrgicas e diagnósticos mais elaborados, complementando exames visualizados apenas em duas dimensões. Além disso, peças impressas em 3D podem ser usadas no ensino médico para explicar procedimentos complexos para estudantes e até para pacientes. A impressão 3D permite uma melhor visualização e maior compreensão da parte anatômica, fazendo com que os procedimentos sejam realizados de forma rápida e mais precisa21.
As cirurgias da órbita também demonstraram ser um procedimento no qual a tecnologia 3D pode proporcionar grandes benefícios. Um programa de computador pode criar uma cópia da órbita contralateral, usando-a como modelo para a órbita ipsilateral à lesão22.
Não podemos concentrar nossa atenção em modelos desatualizados no ensino de Oftalmologia. Nossos alunos hoje estão imersos em uma sociedade tão “colorida” e cheia de atrações que os educadores precisam alinhar suas abordagens para atender a essa população estudantil em mudança. Para facilitar a memória de longo prazo do conhecimento de Oftalmologia, as informações precisam ser repetidas de várias maneiras para que sejam armazenadas em diferentes áreas do cérebro. Isso pode ser facilitado por meio de vários modelos de ensino, incluindo realidade virtual e impressão 3D. Os próximos passos para o futuro são a interação do profissional de saúde com a máquina em tempo real, a melhoria da qualidade da imagem digital e o armazenamento de uma grande quantidade de dados em interfaces que permitam a interação.
REFERÊNCIAS
1. Bellan L. Ensino de Oftalmologia na graduação no Canadá. Can J Ophthalmol. 1998;33(1):3-7.
2. Quillen DA, Harper RA, Haik BG. Ensino de Oftalmologia para estudantes de Medicina: Crises e oportunidades. Ophthalmology. 2005;112(11):1867-8.
3. Buckner RL, Kelley WM, Petersen SE. O córtex frontal contribui para a formação da memória humana. Nat Neurosci. 1999; 2(4):311-4.
4. Erk S, Kiefer M, Grothe J, Wunderlich AP, Spitzer M, Walter H. O contexto emocional modula o efeito de memória subsequente. Neuroimage. 2003;18(2):439-47.
5. Lorch AC, Kloek CE. Uma abordagem baseada em evidências para o ensino cirúrgico em Oftalmologia. Surv Ophthalmol. 2017; 62(3):371-7.
6. Bisol T, Rezende RA, Rezende F. Eficácia do treinamento com o simulador cirúrgico Eyesi na melhoria do desempenho de cápsulas de alta tensão na capsulorrexe. Rev Bras Oftalmol. 2016;75(5):376-9.
7. Kohls-Gatzoulis J, Regehr G, Hutchinson C. Ensinar habilidades cognitivas melhora o aprendizado em cursos de habilidades cirúrgicas: um estudo cego, prospectivo e randomizado. Can J Surg. 2004;47(4):277-83.
8. Shen X, Zhou J, Hamam A, Nourian S, El-Far NR, Malric F, Georganas ND. Simulação de cirurgia com telementoria habilitada com háptica. IEEE MultiMedia. 2008;15(1):64-76.
9. Issenberg SB, McGahlie WC, Petrusa ER, Gordon DL, Scalese RJ. Recursos e usos de simulações médicas de alta fidelidade que levam a um aprendizado eficaz: Uma revisão sistemática pela BEME. Med Teach. 2005;27(1):10-28.
10. Pao KY, Uhler TA, Jaeger EA. Criando o THELMA - The Human Eye Learning Model Assistant (o Assistente de Simulação de Aprendizado sobre o Olho Humano). J Acad Oftalmol. 2008; 1(1):25-9.
11. Martins TGS, Costa ALFA, Martins RV, Schor P. Um modelo de ensino para o teste de Brückner: Melhorando a triagem para catarata congênita. Insight. 2017;42(1):33-4.
12. Martins TG, Costa ALF, Helene O, Martins RV, Helene AF, Schor P. Treinamento de oftalmoscopia direta usando simuladores. Clin Teach. 2017;14(6):423-6.
13. Chou J, Kosowsky T, Payal AR, Gonzalez Gonzalez LA, Daly MK. Validade de construto e de face do simulador de oftalmoscopia indireta Eyesi. Retina. 2017;37(10):1967-76.
14. Mukherjee B, Venkatakrishnan JV, George B, Sivaprakasam M. Avaliação de um sistema de simulação de anestesia oftalmológica para treinamento em bloqueios regionais. Ophthalmology. 2015; 122(12):2578-80.
15. Amberg R, Pollak S. Endoscopia post-mortem do fundo ocular: Uma ferramenta valiosa na prática forense post-mortem. Forensic Sci Int. 2001;124(2-3):157-62.
16. Borgersen NJ, Henriksen MJV, Konge L, Sørensen TL, Thomsen ASS, Subhi Y. Oftalmoscopia direta no YouTube: Análise do conteúdo de vídeos instrucionais do YouTube e abordagem da visualização. Clin Ophthalmol. 2016;10:1535-41.
17. Suzuki S, Suzuki N, Hattori A, Hayashibe M, Konishi K, Kakeji Y, et al. Simulação de telecirurgia com simulador de órgãos do paciente para treinamento em cirurgia robótica. Int J Med Robot. 2005;1(4):80-8.
18. Reznick RK, MacRae H. Ensinando Habilidades Cirúrgicas - Mudanças de Direção. N Engl J Med. 2006;355(25):2664-9.
19. Negi S, Dhiman S, Sharma RK. Noções básicas e aplicações de simulações médicas de prototipagem rápida. Rapid Prototyp J. 2014;20(3):256-67.
20. Rodrigues CEM. Um dispositivo háptico de auxílio à navegação para deficientes visuais [trabalho de conclusão de curso]. 2006. Recife: Centro de Informática da Universidade Federal de Pernambuco.
21. Gross BC, Erkal JL, Lockwood SY, Chen C, Spence DM. Avaliação da impressão 3D e seu potencial impacto na Biotecnologia e nas Ciências Químicas. Am Chem. 2014;86(7):3240-53.
22. Choi JW, Namkug K. Aplicação clínica da tecnologia de impressão tridimensional na cirurgia plástica craniofacial. Arch Plastic Surg. 2015;42(3):267-77.
INFORMAÇÃO DOS AUTORES


Financiamento: Declaram não haver
Conflitos de Interesse: Declaram não haver
Recebido em:
10 de Agosto de 2020.
Aceito em:
21 de Dezembro de 2020.