Carlos Eduardo dos Reis Veloso1; Márcio Bittar Nehemy2
DOI: 10.17545/eoftalmo/2018.0010
RESUMO
A neovascularização de coroide (NV) é uma complicação rara mas potencialmente grave das doenças oculares inflamatórias infecciosas e não-infecciosas, que deve ser diagnosticada e prontamente tratada com o intuito de evitar a piora da acuidade visual central nesses pacientes. A angiofluoresceinografia, a tomografia e coerência óptica e a angiotomografia são exames úteis e que podem auxiliar na diferenciação da NVC com a atividade da doença inflamatória subjacente. A terapia anti-angiogênica, a corticoterapia e a imunossupressão são as principais formas de tratamento disponíveis.
Palavras-chave: Neovascularização patológica, Uveíte, Coroide.
ABSTRACT
Choroidal neovascularization (CNV) is a rare but potentially severe complication of infectious and noninfectious inflammatory ocular diseases that warrants prompt diagnosis and treatment to prevent the worsening of central visual acuity in affected patients. Fluorescein angiography (FA), optical coherence tomography (OCT), and optical coherence tomography angiography (OCTA) may help to distinguish CNV from the active underlying inflammatory disease. The main forms of treatment available are antiangiogenic therapy, corticosteroid therapy, and immunosuppression.
Keywords: Neovascularization, Pathologic; Uveitis; Choroid.
RESUMEN
La neovascularización coroidea (NVC) es una enfermedad inusual, pero potencialmente grave de las enfermedades oculares inflamatorias infecciosas y no-infecciosas, que debe diagnosticarse y rápidamente tratarse con el intuito de evitar el empeoramiento de la acuidad visual central en eses pacientes. La angiofluoresceinografía, la tomografía de coerencia óptica y la angiotomografía son exámenes útiles y que pueden auxiliar a distinguir la NVC de la actividad de la enfermedad inflamatoria subyacente. La terapia antiangiogénica, la corticoterapia y la inmunosupresión son los principales medios de cuidado disponibles.
Palabras-clave: Neovascularización Patológica; Uveítis; Coroides.
A neovascularização de coroide (NVC) é uma possível complicação das doenças inflamatórias oculares infecciosas e não infecciosas, podendo ocorrer em cerca de 2 a 3% dos casos de uveíte posterior.1 Em casos de uveíte, a reação inflamatória a nível da coriocapilar ou do EPR pode levar à isquemia local, com consequente produção de fator de crescimento do endotélio vascular (VEGF) e outras citocinas que, por sua vez, podem levar à formação da NVC.2 O processo inflamatório ocasiona, ainda, dano ao complexo EPR-membrana de Bruch, fazendo com que a NVC rompa essas camadas e atinja o espaço sub-retiniano. Dessa forma, as NVC em uveítes são geralmente do tipo 2 (acima do EPR), ao contrário do que geralmente ocorre em casos de degeneração macular relacionada à idade (DMRI) exsudativa, onde o tipo 1 (abaixo do EPR) é preponderante.3
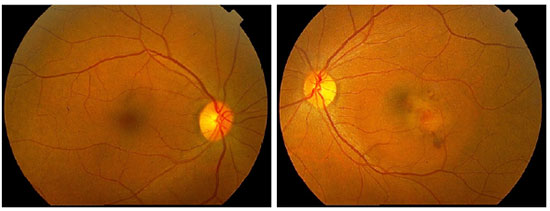
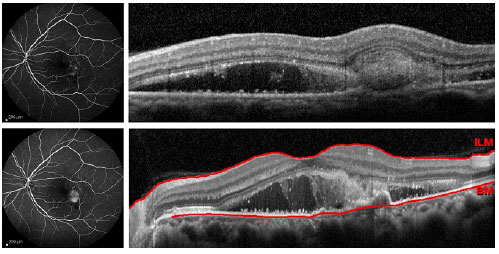
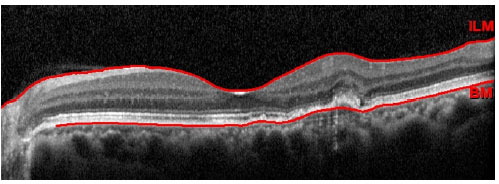
A NVC atinge geralmente indivíduos abaixo de 50 anos, sendo seu diagnóstico precoce extremamente importante para a pronta instituição do tratamento, o que pode de evitar a ocorrência de fibrose e consequente baixa acuidade visual central permanente nessa população economicamente ativa.4 A NVC pode ser a primeira manifestação clínica de uma uveíte, podendo, ainda, coexistir com a doença inflamatória ou infecciosa em atividade. É subfoveal em 75% dos casos, mas pode ocorrer também nos setores justafoveal ou extrafoveal. Comumente se desenvolve adjacente a cicatrizes retinocoroideanas ou a granulomas. Os principais sintomas são escotoma central e metamorfopsia, mas o paciente pode ser assintomático, principalmente quando o olho acometido já apresenta baixa acuidade visual prévia pela presença de uma cicatriz ou granuloma central ou pericentral.2 Os sinais da NVC podem ser sutis e confundidos com a inflamação da uveíte em curso.5 Os principais exames complementares empregados e que podem ser úteis nessa distinção são a angiofluoresceinografia (AFG), angiografia com indocianina verde (AICV), tomografia de coerência óptica (OCT) e angiotomografia (OCTA). A AFG evidencia sinais de NVC clássica (tipo 2), com vazamento tardio e bem delimitado do contraste. A AICV mostra hiperfluorescência no local correspondente ao complexo neovascular e a OCT permite a observação do tecido neovascular acima do EPR.2 Outro achado tomográfico já descrito é o chamado pitchfork sign, caracterizado por projeções hiper-refletivas verticais a partir do complexo neovascular e em direção às camadas mais internas da retina.6 Esse sinal pode estar presente apenas em casos de NVC inflamatória e permite sua diferenciação da NVC idiopática ou miópica. Além disso, a NVC do tipo 2 cursa com líquido predominantemente intrarretiniano, o que é facilmente detectável através da OCT.7 A OCTA é um exame que pode ser útil na distinção entre NVC e lesões inflamatórias, principalmente em casos de coroidopatia punctata interna e coroidite multifocal.8
A tabela 1 mostra as principais causas de NVC em uveítes já descritas na literatura. A NVC pode ocorrer em até 40% dos casos de coroidopatia punctata interna, em 25-35% dos casos de coroidite multifocal e em 15-35% dos casos de coroidite serpiginosa. Alguns estudos mostram que a NCV pode se desenvolver em até 19% dos casos de toxoplasmose ocular ao longo do tempo.3,9-12
Não existem estudos de alta evidência científica a respeito do tratamento das NVC em uveítes. Várias formas de tratamento já foram propostas, incluindo observação, remoção cirúrgica, fotocoagulação a laser, corticoterapia intravítrea, terapia fotodinâmica (PDT), injeção intravítrea de agentes anti-VEGF, controle sistêmico da inflamação intraocular e tratamento combinado. Embora possa ocorrer resolução espontânea da NVC, a conduta expectante não é recomendada, pois 75% dos pacientes que não são tratados evoluem com acuidade visual menor que 20/100.2,13 A remoção cirúrgica é um tratamento possível devido ao fato do complexo neovascular se localizar geralmente acima do EPR. Dessa forma, a cirurgia pode ser feita com relativa preservação do EPR e da coriocapilar. Esse tipo de tratamento, atualmente em desuso devido ao advento dos agentes anti-VEGF, pode ser eventualmente reservado a complexos neovasculares grandes e justadiscais, tendo alguns estudos mostrado resultados satisfatórios.14,15 A fotocoagulação a laser pode ser empregada em casos extrafoveais. Seu uso deve ser evitado quando a NVC é justafoveal devido ao risco de expansão da cicatriz após o tratamento.16 Vários estudos já demonstraram a eficácia da PDT, associada ou não à corticoterapia intravítrea, no tratamento das NVC secundárias às doenças inflamatórias.2 No entanto, com o surgimento dos agentes anti-VEGF, a PDT tem sido cada vez menos empregada nesses casos. De fato, os três antiangiogênicos atualmente disponíveis (bevacizumabe, ranibizumabe e aflibercepte) têm se mostrado seguros e eficazes no tratamento desse tipo de NVC.17-19 As NVC do tipo 2 geralmente são menores e mais sensíveis aos agentes anti-VEGF quando o tratamento é precocemente instituído, quando comparadas com as NVC do tipo 1. Além disso, um menor número de injeções é necessário para a regressão do complexo neovascular nesses casos.7 As figuras 1, 2 e 3 ilustram um caso de neovascularização de coroide secundária à dengue, em que houve melhora anatômica e funcional após 3 injeções intravítreas de ranibizumabe. No entanto, não se sabe, atualmente, qual o melhor esquema de tratamento ou se há uma melhor resposta a uma determinada droga nos caos de NVC secundárias às uveítes. Certamente, o tratamento antiangiogênico da NVC nesses casos se beneficiará com os avanços futuros obtidos com o estudo do tratamento da DMRI exsudativa. É importante ressaltar que, nos casos de uveítes infecciosas em atividade com NVC secundária, o tratamento específico para a infecção deve ser instituído concomitantemente ao tratamento da NVC.3,20 Já nas uveítes não-infecciosas, o controle sistêmico da inflamação com corticoterapia ou imunossupressão pode ser fundamental. Isto se torna particularmente importante quando há atividade comprovada da doença subjacente. No entanto, é possível, mesmo nos casos aparentemente inativos, que haja uma inflamação subclínica causadora da NVC, o que pode justificar o tratamento sistêmico também nessas situações. Para alguns autores, o tratamento sistêmico deve ser a primeira opção de tratamento nos casos nãoinfecciosos associados à NVC. Os agentes anti-VEGF, no entanto, também têm papel importante no tratamento dos casos não-infecciosos, podendo ser empregados em conjunto com a imunossupressão/corticoterapia.3,21
REFERÊNCIAS
1. Baxter SL, Pistilli M, Pujari SS, Liesegang TL, Suhler EB, Thorne JE et al. Risk of choroidal neovascularization among the uveitides. Am J Ophthalmol. 2013;156(3):468-77.
2. D’Ambrosio E, Tortorella P, Iannetti L. Management of uveitis-related choroidal neovascularization: from the pathogenesis to the therapy. J Ophthalmol. 2014;2014:450428.
3. Neri P, Lettieri M, Fortuna C, Manoni M, Giovannini A. Inflammatory Choroidal Neovascularization. Middle East Afr J Ophthalmol. 2009;16(4):245-251.
4. Roy R, Saurabh K, Bansal A, Kumar A, Majumdar AK, Paul SS. Inflammatory choroidal neovascularization in Indian eyes: etiology, clinical features, and outcomes to anti-vascular endothelial growth factor. Indian J Ophthalmol. 2017;65(4):295-300.
5. Cordero-Coma M, Pérez E, Calleja S, García Ruiz de Morales JM. Toxoplasmic retinochoroiditis: relapse vs choroidal neovascular membrane. Arch Soc Esp Oftalmol. 2010;85(12):410-3.
6. Hoang QV, Cunningham ET Jr, Sorenson JA, Freund KB. The “pitchfork sign” a distinctive optical coherence tomography finding in inflammatory choroidal neovascularization. Retina. 2013;33(5):1049-55.
7. Freund KB, Zweifel SA, Engelbert M. Do we need a new classification for choroidal neovascularization in age-related macular degeneration? Retina. 2010;30(9):1333-49.
8. Astroz P, Miere A, Mrejen S, Sekfali R, Souied EH, Jung C, et al. Optical coherence tomography angiography to distinguish choroidal neovascularization from macular inflammatory lesions in multifocal choroiditis. Retina. 2018;38(2):299-309.
9. Bowling B. Uveitis. In: Bowling B, editor. Kanski’s clinical ophthalmology. China: Elsevier; 2016. p. 395-455.
10. Veloso CE, Schmidt-Erfurth U, Nehemy MB. Choroidal neovascularization induced by immunogenic alteration of the retinal pigment epithelium in dengue fever. Case Rep Ophthalmol. 2015;6(1):18-23.
11. Atmaca LS, Simsek T, Batioglu F. Clinical features and prognosis in ocular toxoplasmosis. Jpn J Ophthalmol. 2004;48(4):386-91.
12. Skorska I, Soubrane G, Coscas G. Toxoplasmic choroiditis and subretinal neovessels. J Fr Ophtalmol. 1984;7(3):211-8.
13. Veloso CE, Costa RA, Oréfice JL, Oréfice F. Spontaneous involution of choroidal neovascularization secondary to rubella retinopathy. Eye. 2007;21(11):1429-30.
14. Lit ES, Kim RY, Damico DJ. Surgical removal of subfoveal choroidal neovascularization without removal of posterior hyaloid: A consecutive series in younger patients. Retina. 2001;21(4):317-23.
15. Almony A, Thomas MA, Atebara NH, Holekamp NM, Del Priore LV. Long-term follow-up of surgical removal of extensive peripapillary choroidal neovascularization in presumed ocular histoplasmosis syndrome. Ophthalmology. 2008;115(3):540-545.
16. Bhende M, Ahmed AS. Management of inflammatory CNV. In: Biswas J, Majumder PD, editors. Uveitis: An Update. New Delhi: Springer; 2016. p. 108-117.
17. Mansour AM, Arevalo JF, Fardeau C, Hrisomalos EN, Chan WM, Lai TY. Three-year visual and anatomic results of administrating intravitreal bevacizumab in inflammatory ocular neovascularization. Can J Ophthalmol. 2012;47(3):269-74.
18. Korol AR, Zborovska O, Kustryn T, Dorokhova O, Pasyechnikova N. Intravitreal aflibercept for choroidal neovascularization associated with chorioretinitis: a pilot study. Clin Ophthalmol. 2017;20(11):1315-1320.
19. Rouvas A, Petrou P, Douvali M, Ntouraki A, Vergados I, Georgalas I, Markomichelakis N. Intravitreal ranibizumab for the treatment of inflammatory choroidal neovascularization. Retina. 2011;31(5):871-9.
20. Hegde S, Relhan N, Pathengay A, Bawdekar A, Choudhury H, Jindal A, Flynn HW Jr. Coexisting choroidal neovascularization and active retinochoroiditis - an uncommon presentation of ocular toxoplasmosis. J Ophthalmic Inflamm Infect. 2015;12:5-22.
21. Cerquaglia A, Fardeau C, Cagini C, Fiore T, LeHoang P. Inflammatory Choroidal Neovascularization: Beyond the Intravitreal Approach. Ocul Immunol Inflamm. 2017. 4:1-6.

Fonte de financiamento: declaram não haver.
Parecer CEP: não aplicável.
Conflito de interesses: Declaram não haver.
Recebido em:
15 de Maio de 2018.
Aceito em:
13 de Junho de 2018.