Danielle Ribeiro Brega1; Aline Mota Freitas Matos1; Maíra Costa Navais1; Marta Halfeld Ferrari Alves Lacordia1; Bianca Figueiredo Barczewski1; Raphael Defina1; Louise Gracielle de Melo e Costa2
DOI: 10.17545/eOftalmo/2022.0003
RESUMO
O carcinoma mucinoso cutâneo primário é um tumor raro dos anexos cutâneos que acomete mais comumente as pálpebras. Este tumor apresenta baixa suspeição clínica, pois pode simular diversas lesões palpebrais benignas, o que muitas vezes leva a diagnóstico e tratamento incorretos, resultando em pior prognóstico. Os autores descrevem um caso de carcinoma mucinoso cutâneo primário que inicialmente se apresentou mimetizando um cisto de Moll e após 6 meses da avaliação inicial se demonstrou com crescimento significativo e perda de cílios. Os estudos anatomopatológico e imuno-histoquímico revelaram o diagnóstico de carcinoma mucinoso cutâneo primário de pálpebra. Este caso destaca a importância do reconhecimento e diagnóstico correto deste tumor com tratamento e acompanhamento adequados. Apesar de raro e indolente, apresenta alto risco de recorrência local e possibilidade de metástases regionais ou à distância.
Palavras-chave: Adenocarcinoma; Neoplasias mucinosas da pálpebra; Neoplasias de anexos cutâneos.
ABSTRACT
Primary Cutaneous Mucinous Carcinoma is a rare skin adnexal tumor and it most commonly affects the eyelids. This tumor presents low clinical suspicion, since it can simulate several benign eyelid lesions, which often leads to incorrect diagnosis and treatment, resulting in a worse prognosis. The authors describe a case of Primary Cutaneous Mucinous Carcinoma that initially presented itself mimicking a Moll’s cyst and after 6 months of the initial evaluation had significant growth with loss of eyelashes. The anatomopathological and immunohistochemical studies revealed the diagnosis of Primary Cutaneous Mucinous Carcinoma of the eyelid. This case highlights the importance of recognition and correct diagnosis of this tumor with appropriate treatment and follow-up. Although rare and indolent, it presents a high risk of local recurrence and the possibility of regional or distant metastases.
Keywords: Adenocarcinoma; Mucinous; Eyelid Neoplasms; Neoplasms; Adnexal and Skin Appendage.
INTRODUÇÃO
O carcinoma mucinoso cutâneo primário (CMCP) é um tumor extremamente raro dos anexos cutâneos, derivado de glândulas sudoríparas que produzem acúmulos extracelulares de mucina1. Foi identificado pela primeira vez por Lenox et al. em 19522 e tem aproximadamente 350 casos relatados na literatura até o momento3.
O CMCP localiza-se mais frequentemente nas pálpebras (38%), mas pode acometer outros locais da face (20,3%), o couro cabeludo (16%) e as axilas (10%)4. Caracteriza-se como um tumor de baixo grau de malignidade, de crescimento lento, sem características clínicas distintivas:5 pode simular calázio, papiloma, cisto simples, nevo, granuloma piogênico, hemangioma e outros tipos de neoplasia5. Apesar de ser considerado um tumor indolente, seu aspecto pode ser confundido com uma patologia benigna e o tratamento incorreto pode levar a um prognóstico ruim, pois possui taxa de recorrência de 26%-40%5 e também pode apresentar algumas metástases regionais e à distância (11% e 3%, respectivamente)6.
Os autores descrevem um caso de CMCP de pálpebra que se apresentou inicialmente mimetizando um cisto de Moll. Foi obtido do paciente o consentimento informado por escrito para a publicação da fotografia médica incluída no artigo. O estudo seguiu os princípios da Declaração de Helsinque, foi submetido ao Comitê de Ética e aprovado por este.
RELATO DO CASO
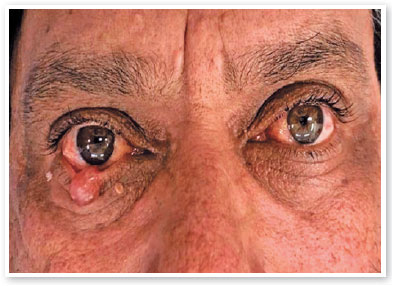
Um homem branco de 50 anos foi encaminhado a um ambulatório de Oftalmologia devido à presença de uma lesão no olho direito com seis meses de evolução. O paciente tinha história de hipertensão arterial sistêmica bem controlada. A acuidade visual era de 20/25 em cada olho, sem alterações ao exame biomicroscópico. No terço médio da pálpebra inferior direita, havia uma lesão cística medindo aproximadamente 2-3 mm, sugestiva de um cisto de Moll. Havia outras duas lesões na mesma pálpebra, ambas de aspecto benigno, com aproximadamente 1-2 mm cada uma: a primeira era temporal, pedunculada e verrucoide, e a outra era nasal, plana, com aspecto sebáceo. O paciente negou sintomas relacionados a essas lesões menores. Em seguida, foram solicitados exames pré-operatórios para cirurgia de excisão.
O paciente retornou 6 meses depois e a lesão central havia crescido significativamente, medindo agora 10 mm, com perda dos cílios e causando ectrópio leve. As outras duas lesões adjacentes haviam permanecido inalteradas (Figura 1). Foi então realizada uma biópsia incisional da lesão central, revelando uma substância gelatinosa (Figura 2A-B). As outras duas lesões foram excisadas completamente.
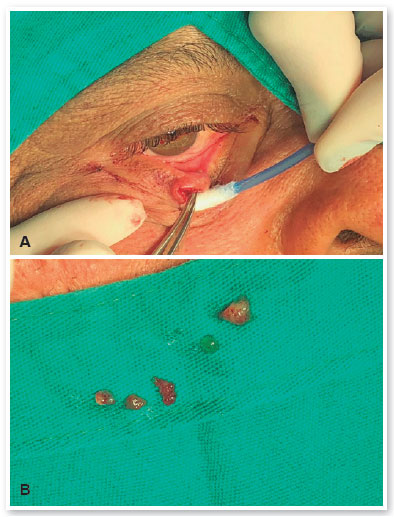
O exame anatomopatológico confirmou que a lesão temporal era uma verruga vulgar. Durante a exérese da lesão nasal, esta fragmentou-se devido à sua natureza cística, sendo observadas apenas lamelas de queratina ao exame microscópico. A lesão central consistia em um carcinoma mucinoso, composto por blocos de células eosinofílicas coesas com baixo pleomorfismo e atipia nuclear de baixo grau, embebidos em acúmulos de mucina (destacados pela coloração especial com azul de Alcian) (Figura 3A-C). A análise imuno-histoquímica revelou células tumorais positivas para citoqueratina AE1/AE3, mas negativas para CDX2 (clone EPR2764Y), CEA (clone Il7) e S100 (policlonal). Estes achados laboratoriais e morfológicos favoreciam o diagnóstico de CMCP.
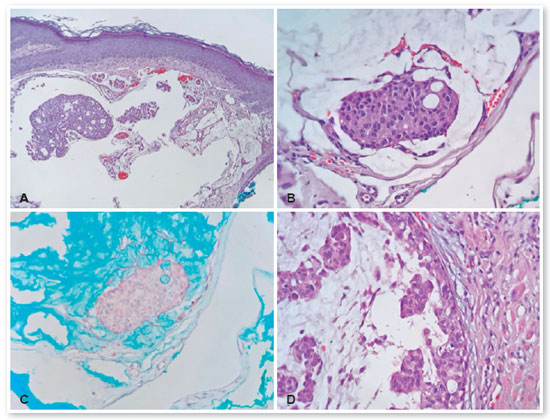
Cerca de quatro semanas depois, foi realizado um aumento cirúrgico das margens, com reconstrução através da rotação de um retalho de Tenzel. A lesão excisada mostrou a presença de um carcinoma mucinoso com um componente in situ. As margens cirúrgicas estavam livres de lesões (Figura 3D).
O paciente foi encaminhado a um oncologista para excluir a possibilidade de outras neoplasias. Com base na classificação do American Joint Committee on Cancer (AJCC), oitava edição, o estadiamento do tumor foi T1cN0M07. O paciente está em acompanhamento há 6 meses, sem sinais de recidiva local ou metástase da lesão.
DISCUSSÃO
O CMCP é um tumor maligno raro dos anexos cutâneos, de baixo grau, com predileção pelo envolvimento palpebral. Há divergências na literatura sobre sua origem, sendo historicamente classificado como tumor écrino, embora alguns autores tenham demonstrado diferenciação apócrina2.
O presente caso foi em um homem branco de 50 anos, o que ilustra o perfil epidemiológico descrito na literatura. O CMCP ocorre mais comumente em homens8,9, caucasianos1, entre a 5ª e a 7ª décadas de vida8. No entanto, há algumas controvérsias na literatura, pois alguns autores defendem que não há predominância de sexo3.
Devido a essa variedade de apresentações clínicas, o diagnóstico de CMCP é quase sempre feito com base na análise anatomopatológica5. Clinicamente, o tumor pode apresentar-se como uma lesão nodular, pigmentada, indolor, ulcerada, crostosa ou com telangiectasia10, medindo 0,7-2,5 cm, com crescimento lento (de vários meses a vários anos)11. No presente caso, a lesão tinha aspecto cístico e mimetizou um cisto de Moll na primeira avaliação. No entanto, seu rápido crescimento e a perda de cílios levantaram a hipótese diagnóstica de uma possível lesão maligna.
Microscopicamente, o CMCP é caracterizado por ninhos, cordões ou unidades individuais de células neoplásicas relativamente monomórficas, flutuando em acúmulos de mucina compartimentados por delicados septos fibrosos3,12. Em cerca de 60%-70% dos casos, observa-se um componente in situ que lembra as proliferações intradutais mamárias3. Uma vez que os principais diagnósticos diferenciais são o adenocarcinoma metastático e a invasão direta de uma neoplasia extracutânea subjacente — principalmente da mama, trato gastrointestinal ou ovário —, encontrar um componente in situ ajuda o patologista a qualificar o tumor como cutâneo primário. No entanto, a ausência de um componente in situ não impede o diagnóstico de CMCP. Nesses casos, é necessária uma investigação clínica completa e o exame imuno-histoquímico pode ser útil para estabelecer a origem3,12.
Tipicamente, CMCPs expressam citoqueratina de baixo peso molecular, EMA (antígeno de membrana epitelial), CEA (antígeno carcinoembrionário) e Ecaderina. A expressão da proteína S100 é variável e as células tumorais são positivas para CK7 e negativas para CK20, em contraste com lesões gastrointestinais, que caracteristicamente expressam a queratina CK203,12. Como os CMCPs e muitos cânceres de mama são positivos para RE (receptor de estrogênio), RP (receptor de progesterona) e GCDFP15 (proteína grosseira 15 de fluidos de doenças císticas), esses marcadores não são úteis na diferenciação entre eles12. Tumores que surgem no tronco são provavelmente derivados da mama, enquanto aqueles que surgem na pálpebra são certamente lesões primárias12. O presente caso não apresentou expressão de CDX2, que geralmente é positiva em carcinomas mucinosos gastrointestinais e ovarianos13, e mostrou um componente in situ, tornando o diagnóstico de CMCP mais provável.
O tratamento desse tipo de tumor é a ressecção cirúrgica, pois ele é resistente tanto à quimioterapia quanto à radiação14. Embora a cirurgia micrográfica de Mohs (CMM) tenha sido recomendada como tratamento de escolha por conferir menor índice de recidivas15, a excisão direta também apresenta bons resultados15. Outros autores também relataram bons resultados com margens menores1,16. Em uma revisão sistemática recente, apenas 9,4% de 215 casos de CMCP foram tratados com CMM e a maioria foi tratada com excisão cirúrgica tradicional (85,5%). Embora a taxa de recorrência nessa revisão tenha sido maior no grupo tratado com excisão simples (34%, contra 13% no grupo da CMM), houve um viés de seguimento (o grupo da CMM foi acompanhado por um tempo menor9). Quando a exérese do tumor é realizada por excisão simples, as margens recomendadas são de 1-2 cm17, mas nem sempre isso é viável, principalmente nos tumores palpebrais.
A técnica da CMM não estava disponível para o presente caso. Portanto, o tumor foi retirado com margens adicionais de 3 mm a partir da cicatriz inicial e foi considerado livre de células malignas no exame histológico. O paciente não apresentou recorrência em um acompanhamento de 6 meses.
Apesar da sua raridade e principalmente do seu curso indolente, o CMCP pode ser bastante agressivo localmente. Seu correto reconhecimento é importante para garantir um tratamento eficaz e um acompanhamento adequado.
REFERÊNCIAS
1. Tak MS, Cho SE, Kang SG, Kim CH, Kim DW.Primary Cutaneous Mucinous Carcinoma of the Eyelid. Arch Craniofac Surg. 2016;17(3):176-9.
2. Lennox B, Pearse AG, Richards HG. Mucin-secreting tumours of the skin with special reference to the so-called mixed-salivary tumour of the skin and its relation to hidradenoma. J Pathol Bacteriol. 1952;64(4):865-80.
3. Elder DE MD, Scolyer RA, Willemze R. Mucinous carcinoma. In: WHO Classification of Skin Tumours. Vol 11. 4th Edition ed. Lyon, France: International Agency for Research on Cancer; 2018.
4. Kazakov DV, Suster S, LeBoit PE, Calonje E, Bisceglia M, Kutzner H, et al. Mucinous carcinoma of the skin, primary, and secondary: a clinicopathologic study of 63 cases with emphasis on the morphologic spectrum of primary cutaneous forms: homologies with mucinous lesions in the breast. Am J Surg Pathol. 2005;29(6):764-82.
5. Zhang L, Ge S, Fan X. A brief review of different types of sweat-gland carcinomas in the eyelid and orbit. OncoTargets Ther. 2013 Apr 9;6:331-40.
6. Snow SN, Reizner GT. Mucinous Eccrine Carcinoma of the Eyelid. Cancer. 1992;70(8):2099-2104.
7. Esmaeli B DJ, Graue GF, et al. Carcinoma of the eyelid. In: Amin MB ES, Green FL, ed. AJCC Cancer Staging Manual. 8th ed. ed. New York, NY: Springer; 2017:377-380.
8. Marrazzo G, Thorpe RB, Black WH. Primary mucinous carcinoma of the eyelid treated with Mohs micrographic surgery. Cutis. 2017;100(5):e7-e10.
9. Kamalpour L, Brindise RT, Nodzenski M, Bach DQ, Veledar E, Alam M. Primary cutaneous mucinous carcinoma: a systematic review and meta-analysis of outcomes after surgery. JAMA Dermatol. 2014;150(4):380-4.
10. Scilletta A, Soma PF, Grasso G, Scilletta R, Pompili G, Tarico MS, et al. Primary cutaneous mucinous carcinoma of the cheek. Case report. G Chir. 2011;32(6-7):323-5.
11. Papalas JA, Proia AD. Primary Mucinous Carcinoma of the Eyelid A Clinicopathologic and Immunohistochemical Study of 4 Cases and an Update on Recurrence Rates. Arch Ophthalmol. 2010;128(9):1160-5.
12. McKee PH CE, Lazar A, Brenn T. Primary cutaneous mucinous carcinoma In: McKee’s Pathology of the Skin. 5th ed ed. Edinburgh: Elsevier/Saunders; 2020:1980.
13. Dabbs DJ. Immunohistology of Carcinoma of Unknown Primary Site. In: Diagnostic Immunohistochemistry. 5th Edition ed. Philadelphia, PA: Saunders/Elsevier; 2019:p. 243-244.
14. Burris CK, Rajan KD, Iliff NT. Primary mucinous carcinoma of the periocular region: successful management with local resections over 30 years. BMJ Case Rep. 2013 Feb 15;2013:bcr2012007972.
15. Baker MS, Yin VT, Ivan D, Allen RC, Carter KD, Esmaeli B, et al. Epidemiology and Prognosis of Primary Periocular Sweat Gland Carcinomas. Ophthalmic Plast Reconstr Surg. 2017;33(2):101-5.
16. Bindra M, Keegan DJ, Guenther T, Lee V. Primary cutaneous mucinous carcinoma of the eyelid in a young male. Orbit. 2005;24(3):211-4.
17. Cabell CE, Helm KF, Sakol PJ, Billingsley EM. Primary mucinous carcinoma in a 54-year-old man. J Am Acad Dermatol. 2003; 49(5):941-3.
INFORMAÇÃO DOS AUTORES





Financiamento: Declaram não haver
Approved by the following research ethics committee: Hospital Universitário da Universidade Federal de Juiz de For a (CAAE: 33950620.5.0000.5133)
Conflitos de interesse: Declaram não haver
Recebido em:
8 de Outubro de 2020.
Aceito em:
1 de Junho de 2022.