Adriana Geremias Toni1,2; Nathalia Perussi Garcia1,2; Fernanda Gomes Goncalves Chaer1,2; Guilherme Novoa Colombo Barboza1,2; Marcello Novoa Colombo Barboza1,2; Marta Fabiane Gouvea Barioni1,2
DOI: 10.17545/eOftalmo/2021.0025
RESUMO
As espondiloartropatias correspondem a um grupo de doenças inflamatórias sistêmicas de característica crônica e progressiva, podendo apresentar diversas manifestações clínicas. O objetivo do presente estudo foi apresentar cinco casos de pacientes que tiveram achados oftalmológicos como primeiro indicador de doença sistêmica. O sinal ocular pode ser a chave para o diagnóstico de uma condição reumatológica sistêmica. É fundamental seguimento clínico e avalição multidisciplinar, uma vez que o oftalmologista é frequentemente o primeiro especialista a ser procurado.
Palavras-chave: Espondiloartropatias; Uveíte; Uveíte anterior.
ABSTRACT
Spondyloarthropathies correspond to a group of systemic inflammatory diseases with chronic and progressive characteristics and may present several clinical manifestations. The objective of this study was to present five cases wherein ophthalmic findings were the first indicator of systemic disease. Ocular signs may be key for the diagnosis of a systemic rheumatological condition. Clinical follow-up and multidisciplinary evaluation are essential since the ophthalmologist is often the first specialist to be approached.
Keywords: Spondyloarthropathies; Uveitis; Anterior uveitis.
INTRODUÇÃO
As espondiloartrites, correspondem a um grupo de doenças inflamatórias que apresentam características clínicas, imunogenética e sinais radiológicos semelhantes e compreendem: Espondilite Anquilosante, Artrite Reativa, Artrite Psoriática, Espondiloartrite relacionada a Doença Inflamatória Intestinal e Espondiloartrite Indiferenciada1.
A partir de 2009, o termo Espondiloartrite vem sendo usado nas espondiloartropatias, segundo estudo da Sociedade Internacional de Avaliação da Espondiloartrite (ASAS), divididas em: Espondiloartrite Axial, que apresenta envolvimento predominante axial, representada pela Espondilite Anquilosante com ou sem sacroileíte e Espondiloartrite Periférica com predomínio de artrite periférica, entesite e dactilite, compreende nesse grupo a artrite psoriática, artrite reativa e doença Inflamatória Intestinal2-3.
A Espondilite Anquilosante é uma doença inflamatória crônica e progressiva que afeta as articulações sacroilíacas, coluna vertebral e articulações periféricas. Pode cursar, em menor frequência, com manifestações extra articulares, acometendo olho, pele e sistema cardiovascular1-3. O acometimento ocular está presente em 20 a 30% dos pacientes com EA. O mais comum deles é a uveíte anterior, que ocorre em cerca de 20 a 30% dos pacientes com Espondilite Anquilosante2-5. Tem início, geralmente, na segunda ou terceira década de vida, acometendo principalmente homens1,6. A sua patogênese ainda é desconhecida, porém estudos tem demonstrado relação direta com a presença do antígeno HLA-B27, positivo em 80 a 98% dos pacientes com espondiliticos7,8. As uveítes relacionadas ao antígeno são caracterizadas como iridociclite unilateral, de inicio súbito e recorrente, com presença de células em câmara anterior, cursando frequentemente com hiperemia intensa, flare, sinéquias posteriores, eventualmente fibrina, hipópio e/ou membrana inflamatória pupilar1.
A Artrite Reativa, é representada pela tríade clássica: artrite, uretrite e conjuntivite9,10. A conjuntivite é o sintoma ocular mais prevalente (30 a 60%), seguido de uveíte anterior não granulomatosa, sinequiante, bilateral e assimétrica, que acomete principalmente homens jovens10,11. Para definição do diagnóstico, deve-se correlacionar achados clínicos e epidemiológicos, além dos sintomas oculares, os pacientes podem apresentar dor articular, úlceras orais, diarreia crônica e uretrite12,13. Assim como na Espondilite Anquilosante, existe uma relação direta com a presença do antígeno HLA-B27 positivo em 60 a 90% dos casos de artrites reativas10,14.
O estudo objetivou apresentar cinco casos de pacientes que tiveram em comum achados oftalmológicos que precederam o início das manifestações articulares em pacientes com espondiloartrite.
RELATO DOS CASOS
Caso 1
Paciente masculino, 36 anos, branco, supervisor e atleta. Apresentou queixa de dor, hiperemia e baixa acuidade visual em olho direito (OD) há 15 dias. De antecedentes pessoais relatou lombalgia há anos e programação para cirurgia lombar, associado a artralgias em ombros, tornozelos e joelhos. Sem crises oculares anteriores.
Ao exame ocular apresentou acuidade visual com correção (Avcc) 20/200 e 20/20, pressão intraocular de 6 e 11 mmHg, biomicroscopia do OD com opacidade em córnea nasal, preciptados ceráticos finos, células em câmara anterior 3+/4+, fibrina, sinéquias posteriores, opacidade de cristalino e olho esquerdo (OE) sem alterações. Mapeamento de retina (MR) OD impossível devido opacidade de meios e OE sem alterações. Foi prescrito acetato de prednisolona 1% e tropicamida 1% tópicos, solicitados exames e avaliação de reumatologista.
Nos exames foram afastadas causas infecciosas e apresentou HLA-B27 positivo e teste tuberculínico (PPD) 7 mm.
Em avaliação reumatológica, o paciente apresentou dor lombar ritmo inflamatório, no exame físico evidenciava fabere positivo bilateral, artrite em joelhos e entesite de calcâneo. Ressonância magnética de sacroilíacas evidenciou sacroileíte bilateral (Figura 1). BASDAI: 4,5. Foi feita hipótese diagnóstica de Espondiloartrite axial não radiográfica. Foi prescrito inicialmente sulfassalazina 2 g/dia e antiinflamatório não esteroidal. Paciente fez uso por 3 meses sem resposta clínica. Foi iniciada profilaxia para Tuberculose latente com isoniazida 300mg/dia durante 6 meses. Um mês após, foram iniciados imunobiológicos: infliximabe 5 mg/kg (dose de ataque: semana 0, 2, 6 e depois a cada 8 semanas).
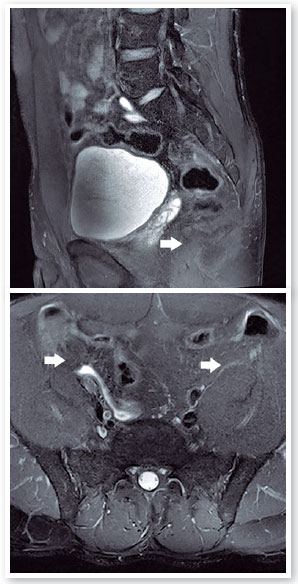
Retornou após 3 meses (em uso de imunobiológicos), assintomático do ponto de vista articular, Avcc 20/20 em ambos os olhos (AO), biomicroscopia sem reação de câmara anterior AO e MR sem alterações AO. Não foi submetido a procedimentos cirúrgicos, apenas tratamento clínico para controle inflamatório, evoluindo com boa resposta terapêutica (BASDAI 2).
Caso 2
Paciente feminino, 33 anos, branca, contadora. Encaminhada pela reumatologista com queixa de olho vermelho (OE) há 3 dias. Relatou estar em acompanhamento reumatológico por crises de uveíte recorrentes, com HLA-B27 positivo há 3 anos, porém sem sinais radiológicos ou manifestações articulares da doença. Estava em uso de prednisona 1 mg/kg/dia, sulfassalazina 2g/dia e dexametasona 1mg/ml tópica.
Ao exame ocular apresentou Avcc 20/20 e 20/40, PIO: 12mmHg AO, biomicroscopia: OD sem alterações e OE traços de células em câmara anterior, opacidade leve cristalino, pigmentos de íris sobre cápsula anterior do cristalino. MR: sem alterações AO. Foi feita a hipótese de Espondiloartrite e encaminhada a reumatologia para adequar medicação sistêmica. A paciente retornou após 8 dias sem sinais inflamatórios oculares.
Caso 3
Paciente feminina, 37 anos, branca, assistente social. Apresentou queixa de olho vermelho e irritado (OE) há 10 dias. De antecedentes pessoais, relatou duas crises de uveíte prévias e sequela de paralisia infantil (polimielite) a direita.
Ao exame ocular apresentou Avcc 20/20 parcial AO, PIO 12 mmHg AO; biomicroscopia do OD sem alterações e OE sem precipitados ceráticos, com células em câmara anterior 1+/4+. MR: sem alterações AO. Foi prescrito acetato de prednisolona 1% tópico em regressão e tropicamida 1% tópica. Na investigação foram afastadas causas infecciosas. Ressonância magnética de articulações sacroilíacas evidenciou discreto edema ósseo subcondral na face ilíaca da articulação sacroilíaca esquerda (Figura 2); HLA-B27 positivo; PPD: 9 mm.
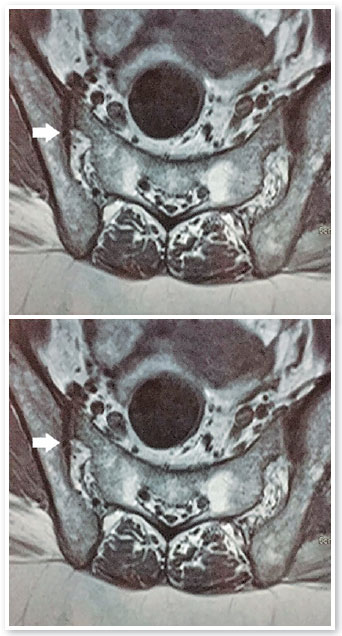
Com base nos achados clínicos e laboratoriais foi feito o diagnóstico de Espondiloartrite e reumatologista iniciou tratamento com sulfassalazina 2g/dia. A paciente retornou após 3 meses com AVcc 20/20 AO; biomicroscopia: OD sem alterações e OE sem precipitados ceráticos, sem hiperemia.
Caso 4
Paciente masculino, 41 anos, branco, vendedor. Apresentou queixa de olho vermelho há 7 dias. De antecedentes pessoais referiu hipertensão arterial sistêmica, crises anteriores de hiperemia ocular e fotofobia há 6 anos e uso de prednisona oral 20 mg/dia nas crises por conta própria. Antecedentes familiares relatou que sua mãe apresentava artrite reumatóide.
Ao exame ocular apresentou Avcc: 20/20 AO, PIO 16 e 12 mmHg; biomicroscopia OD pigmentos em cápsula anterior e OE células em câmara anterior 2+/4+ e pigmentos irianos em cápsula anterior. MR sem alterações AO. Foi prescrito acetato de prednisolona tópico 1%, solicitado avaliação reumatológica e exames laboratoriais. Foram afastadas causas infecciosas. Apresentava HLA-B27 positivo, PPD 14 mm e ressonância magnética com anquilose da porção inferior da sacroilíaca. Foi feito diagnóstico de Espondilite Anquilosante e iniciado uso de sulfassalazina 2g/dia sob acompanhamento de reumatologista e se manteve sem sinais inflamatórios oculares e sistêmicos.
Caso 5
Paciente feminino, 44 anos, branca, funcionária pública administrativa. Apresentou queixa de hiperemia, lacrimejamento e fotofobia em OD há 10 dias. De antecedentes pessoais referiu dores articulares em joelhos e cotovelos após exercícios físicos, dor lombar, úlceras orais e colite, com exame de colonoscopia normal De antecedentes familiares relatou que seu pai apresentava artrite reumatóide.
Ao exame ocular apresentou AVcc 20/40 e 20/20, biomicroscopia OD com hiperemia conjuntival 3+/4+, precipitados ceráticos finos, células em câmara anterior 2+/4+, sinéquias posteriores rompidas e OE sem alterações. PIO 6 e 8 mmHg. MR OD exsudato algodonoso discreto em arcada temporal superior com vítreo normal e OE sem alterações. Foi prescrito atropina 1% e acetado de prednisolona tópico 1%, solicitados exames laboratoriais e avaliação reumatológica.
Paciente retornou após 20 dias com melhora do quadro ocular. Ao exame AVcc 20/20 AO, biomicroscopia OD sem hiperemia conjuntival, precipitados ceráticos finos, sinéquias posteriores rompidas, sem reação de câmara anterior e OE sem alterações, MR OD diminuição do exsudato algodonoso em arcada temporal superior. Trouxe exame HLA-B27 positivo, exames infecciosos negativos e realizada a hipótese diagnóstica de Artrite Reativa através dos achados clínicos de conjuntivite, uveíte anterior, dores articulares em joelhos e cotovelos, colite, aftas de repetição e HLA-B7 positivo. Foi prescrito sulfassalazina 2 g/dia sob acompanhamento reumatológico e possível tratamento com imunobiológicos devido recorrência dos sintomas e sinais radiológicos progressivos. Paciente optou por não manter o tratamento medicamentoso prescrito, realizando acompanhamento oftalmológico apenas nas crises.
DISCUSSÃO
O estudo apresentou cinco casos de Espondiloartrites, nos quais os achados clínicos oftalmológicos dos pacientes foram base importante para o diagnóstico da doença sistêmica. No primeiro caso apresentado de Espondiloartrite axial não radiográfica, o achado de uveíte anterior associado aos dados epidemiológicos e queixas foram fundamentais para o manejo adequado do paciente. Os critérios classificatórios de Espondiloartropatias (Critérios modificados de Nova York 1984 e Assessment of SpondyloArthritis International Society - ASA 2013) foram determinados para utilização em estudos populacionais e de acordo com o mesmo, não se deve omitir o diagnóstico caso os critérios não sejam preenchidos9,15. O tratamento tem como objetivo resolução do processo inflamatório, com consequente alívio da dor e manutenção da função articular do paciente. O tratamento padrão consiste no uso de anti-inflamatórios não hormonais (AINH), fisioterapia2,16,17, corticosteróides, drogas de modificação de doença reumática (DMARDS) ou agentes biológicos16-18. Existe uma grande perspectiva no tratamento com imunobiológicos devido resultados positivos demonstrados, principalmente nos casos de uveíte, promovendo total recuperação visual do paciente2. Se abordada de forma precoce e global, apresenta bom prognóstico, assim como no caso apresentado, no qual a avaliação oftalmológica e reumatológica foram essenciais para inicio do tratamento, evitando uma abordagem cirúrgica desnecessária.
O segundo e terceiro casos também abordaram a hipótese de Espondiloartrites, nos quais a presença do quadro ocular e o passado de crises de uveíte prévias foram os responsáveis pela investigação laboratorial com HLA-B27 positivo nos dois casos. A diferença entre eles foi a evidência de manifestação articular. As pacientes foram submetidas ao tratamento com sulfassalazina e posteriormente retornaram com melhora do quadro ocular, ou seja, provável remissão do quadro sistêmico. É comum esses pacientes cursarem com períodos de crise e remissão e podem não ser diagnosticados num primeiro momento. No quarto caso, o paciente apresentava crises de hiperemia ocular e fotofobia há 6 anos. Somente após investigação clínico-radiológica em conjunto com reumatologista foi possível chegar ao diagnóstico de EA. Após tratamento com sulfassalazina, evoluiu com melhora do quadro, sem sinais inflamatórios oculares. É importante ressaltar que a maioria das pessoas com HLA-B27 positivo são saudáveis. A sua positividade aumenta o risco de EA em 50-100 vezes, porém apenas 2% das pessoas desenvolvem a doença.
No quinto caso de Artrite Reativa, os dados epidemiológicos também se mostraram contrários a literatura, no qual refere ser mais prevalente em homens jovens5,6,12. O caso reportado abordou uma paciente do sexo feminino na quarta década de vida. No entanto, a presença do antígeno HLA-B27 associada a tríade clássica de “conjuntivite, artrite e uretrite” foram os determinantes para fundamentar o diagnóstico de Artrite Reativa. O tratamento nas fases agudas da doença consiste em AINH em doses convencionais12,14. Os corticosteróides podem ser utilizados nos casos de oligoartrites ou entesopatia persistentes ao tratamento com AINH. Nos casos crônicos, pode-se utilizar sulfassalasina e metotrexate. A indicação de agentes biológicos ainda não esta bem elucidada. Deve-se, também, considerar o uso de antibióticos, se infecção presente. No caso reportado, o tratamento sistêmico não foi iniciado devido recusa da paciente e período de remissão do processo inflamatório ocular.
Os cinco casos relatados apresentam a manifestação ocular como primeiro sinal para investigação de uma condição reumatológica (Tabela 1). Muitas vezes esses pacientes apresentam dores articulares durante a vida, mas não associam com algum quadro sistêmico, ainda mais se tratando de pacientes adultos jovens. Na maioria das vezes, relacionam com exercícios físicos ou doenças ortopédicas e não realizam a investigação radiológica necessária, permanecendo por longos períodos em crise e remissão. Nenhum dos casos apresentados cursaram com hipópio, considerado fator de risco em pacientes com diagnóstico de espondiloartrite19.
A uveíte anterior pode ser a manifestação inicial de uma espondiloartrite, mais correlacionada a EA, podendo também estar presente na Artrite Reativa. Com base nos dados expostos, considera-se fundamental o diagnóstico, seguimento e abordagem multidisciplinar desses pacientes. É necessária a investigação clinica e laboratorial, pois a abordagem adequada da patologia de base pode inferir no prognóstico do paciente, evitando, assim, intervenções desnecessárias e sequelas oculares e articulares incapacitantes.
O sinal ocular pode ser a chave para o diagnóstico de uma condição reumatológica sistêmica. É fundamental seguimento clínico e avalição multidisciplinar, uma vez que o oftalmologista é frequentemente o primeiro especialista a ser procurado.
REFERÊNCIAS
1. Gouveia EB, Elmann D, Morales MSA. Ankylosing spondylitis and uveitis: overview. Rev Bras Reumatol. 2012;52(5):749-56.
2. Rudwaleit M, Landewé R, van der Heijde D, Listing J, Brandt J, Braun J, et al. The development of Assessment of SpondyloArthritis international Society classification criteria for axial spondyloarthritis (part I): classification of paper patients by expert opinion including uncertainty appraisal. Ann Rheum Dis. 2009;68(6):770-6.
3. Rudwaleit M, van der Heijde D, Landewé R, Listing J, Akkoc N, Brandt J, et al. The development of Assessment of Spondylo Arthritis international Society classification criteria for axial spondyloarthritis (part II): validation and final selection. Ann Rheum Dis. 2009;68(6):777-83.
4. Rademacher J, Poddubnyy D, Pleyer U. Uveitis in spondyloarthritis. Ther Adv Musculoskelet Dis. 2020;12:1759720X20951733. Published 2020 Sep 12.
5. Bacchiega ABS, Balbi GGM, Ochtrop MLG, de Andrade FA, Levy RA, Baraliakos X. Ocular involvement in patients with spondyloarthritis. Rheumatology (Oxford). 2017;56(12):2060-7.
6. Sampaio-Barros PD. Epidemiology of spondyloarthritis in Brazil. Am J Med Sci. 2011;341(4):287-8.
7. Rosenbaum JT, Asquith M. The microbiome and HLA-B27-associated acute anterior uveitis. Nat Rev Rheumatol. 2018;14(12):704-13.
8. Kopplin LJ, Mount G, Suhler EB. Review for Disease of the Year: Epidemiology of HLA-B27 Associated Ocular Disorders. Ocul Immunol Inflamm. 2016;24(4):470-5.
9. Ward MM, Deodhar A, Gensler LS, Dubreuil M, Yu D, Khan MA, et al. 2019 Update of the American College of Rheumatology/Spondylitis Association of America/Spondyloarthritis Research and Treatment Network Recommendations for the Treatment of Ankylosing Spondylitis and Nonradiographic Axial Spondyloarthritis. Arthritis Rheumatol. 2019;71(10):1285-99.
10. Palanisamy S. Suresh. Bilateral disciform keratitis in Reiter’s Syndrome. Indian J Ophthalmol. 2016;64(9):685-7.
11. Banares A, Hernandez-Garcia C, Fernandez-Gutierrez B, Jover JA. Eye involvement in the spondyloarthropathies. Rheum Dis Clin North Am. 1998 Nov; 24(4):771-84.
12. Kiss S, Letko E, Qamruddin S, Baltatzis S, Foster S. Long term progression, prognosis, and treatment of patients with recurrent ocular manifestations of Reiter’s syndrome. Ophthalmology. 2003;110(9):1764-9.
13. Lee DA, Barker SM, Su WP, Allen GL, Liesegang TJ, Ustrup DM. The clinical diagnosis of Reiter’s syndrome. Ophthalmic and non-ophthalmic aspects. Ophthalmology. 1986;93(3):350-6.
14. Bouzid N, Jamilloux Y, Chapurlat R, Pradat P, De Parisot A, Kodjikian L, et al. Impact of systemic treatments on the course of HLA-B27-associated uveitis: A retrospective study of 101 patients. PLoS One. 2020;15(3):e0230560.
15. Ward MM, Deodhar A, Akl EA, Lui A, Ermann J, Gensler LS, et al. American College of Rheumatology/Spondylitis Association of America/Spondyloarthritis Research and Treatment Network 2015 Recommendations for the Treatment of Ankylosing Spondylitis and Nonradiographic Axial Spondyloarthritis. Arthritis Rheumatol. 2016;68(2):282-98.
16. Mitulescu TC, Trandafir M, Dimăncescu MG, Ciuluvicetă RC, Popescu V, Predeteanu D, al. Advances in the treatment of uveitis in patients with spondyloarthritis - is it the time for biologic therapy? Rom J Ophthalmol. 2018;62(2):114-22.
17. Foster CS, Kothari S, Anesi SD, Vitale AT, Chu D, Metzinger JL, Cerón O. The Ocular Immunology and Uveitis Foundation preferred practice patterns of uveitis management. Surv Ophthalmol. 2016;61(1):1-17.
18. Dick AD, Rosenbaum JT, Al-Dhibi HA, Belfort R Jr, Brézin AP, Chee SP, Davis JL, Ramanan AV, Sonoda KH, Carreño E, Nascimento H, Salah S, Salek S, Siak J, Steeples L; Fundamentals of Care for Uveitis International Consensus Group. Guidance on Noncorticosteroid Systemic Immunomodulatory Therapy in Noninfectious Uveitis: Fundamentals of Care for UveitiS (FOCUS) Initiative. Ophthalmology. 2018;125(5):757-73.
19. Zaidi AA, Ying GS, Daniel E, Gangaputra S, Rosenbaum JT, Suhler EB, Thorne JE, Foster CS, Jabs DA, Levy-Clarke GA, Nussenblatt RB, Kempen JH, Systemic Immunosuppressive Therapy for Eye Diseases Cohort Study. Hypopyon in patients with uveitis. Ophthalmology. 2010;117(2):366-72.
INFORMAÇÃO DOS AUTORES





Financiamento: Declaram não haver
Conflitos de Interesse: Declaram não haver
Recebido em:
21 de Julho de 2020.
Aceito em:
15 de Dezembro de 2020.