Gabriela Tomaz Martinho1; Guilherme Vieira Peixoto1; Caio Cezar Toledo de Conti1; Rafael Stefano Pivatto Ferro2; Roberta Pereira de Almeida Manzano2
DOI: 10.17545/eOftalmo/2023.0038
RESUMO
O objetivo deste estudo é relatar um caso de neovascularização de coroide secundária a epitelite pigmentar retiniana aguda. Paciente do sexo feminino, de 29 anos, apresentou baixa de visão aguda e metamorfopsia no olho direito por 1 mês. Relatou que um episódio semelhante havia ocorrido em 2017, com resolução espontânea. À oftalmoscopia, tomografia de coerência óptica e angiografia por tomografia de coerência óptica, foram observados achados semelhantes a neovascularização da coroide secundária a epitelite pigmentar retiniana aguda do olho direito. O exame do olho esquerdo apresentouse normal. A paciente foi tratada com duas injeções intravítreas de aflibercepte, com resolução total do fluido sub-retiniano e diminuição do tamanho da neovascularização da coroide. Não há uma descrição anterior semelhante de um caso de neovascularização de coroide secundária à epitelite pigmentar retiniana aguda na literatura.
Palavras-chave: Neovascularização de coroide; Epitelite pigmentar retiniana aguda; Retina
ABSTRACT
This report describes a case of choroidal neovascularization secondary to acute retinal pigment epitheliitis. Observations: A 29-year-old woman presented with acute blurring of her vision and metamorphopsia in her right eye lasting for 1 month. She had experienced a similar episode in 2017, with spontaneous resolution. Examination through ophthalmoscopy, optical coherence tomography, and optical coherence tomography angiography revealed findings indicative of choroidal neovascularization secondary to acute retinal pigment epitheliitis of the right eye. Examination of the left eye yielded normal results. The patient received two intravitreal injections of aflibercept, leading to complete resolution of the subretinal fluid and reduction of the size of choroidal neovascularization. This is the first reported case of choroidal neovascularization secondary to acute retinal pigment epitheliitis.
Keywords: Choroidal neovascularization; Acute retinal pigment epitheliitis; Retina
INTRODUÇÃO
A epitelite pigmentar retiniana aguda (EPRA) é uma doença inflamatória idiopática autolimitada, que ocorre principalmente na região macular, evoluindo com perda grave e aguda da visão central. Afeta principalmente adultos jovens e saudáveis, causando lesões no epitélio pigmentar da retina (EPR)1. Geralmente, a EPRA regride espontaneamente, com restauração completa da acuidade visual e sem maiores consequências estruturais ou funcionais1.
Os pacientes geralmente se queixam de diminuição da visão, metamorfopsia e escotoma central1. Os achados do exame de fundo de olho geralmente consistem em um pontilhado fino de pigmento, circundado por um halo branco-amarelado hipopigmentado na mácula2. A angiofluoresceinografia (AFG) mostra lesões hiperfluorescentes sem vazamento2. A tomografia de coerência óptica (OCT) revela acúmulos hiper-refletivos (saliências) envolvendo a banda interna e os segmentos externos dos fotorreceptores, bem como a ruptura da junção entre o segmento interno dos fotorreceptores e o segmento externo3. Essas lesões estendem-se a partir da camada do EPR em direção à camada nuclear externa (CNE). O diagnóstico é baseado nos sintomas, nos achados do fundo de olho e em exames complementares.
Até o momento, foram relatados poucos casos de EPRA, devido ao fato de se tratar de uma doença rara4. Nenhum desses relatos descreveu neovascularização da coroide após o episódio de EPRA. O presente artigo relata os achados de OCT, AFG e fundo de olho de uma paciente com EPRA prévia que desenvolveu neovascularização de coroide após 4 anos.
RELATO DO CASO
Uma paciente do sexo feminino, 29 anos, procurou avaliação oftalmológica com queixas de perda da visão central e metamorfopsia no olho direito havia 1 mês. Relatou um episódio semelhante em 2017, com resolução espontânea. Apresentou acuidade visual com melhor correção de 20/60 no olho direito e de 20/20 no olho esquerdo, e negou o uso de drogas recreativas, exposição à luz de laser ou à luz solar.
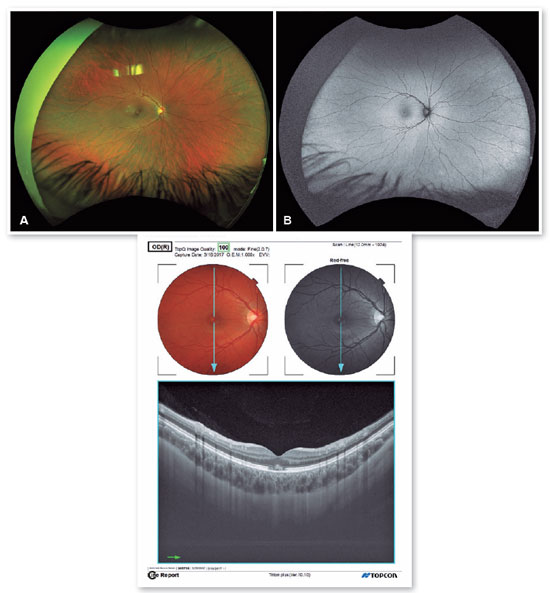
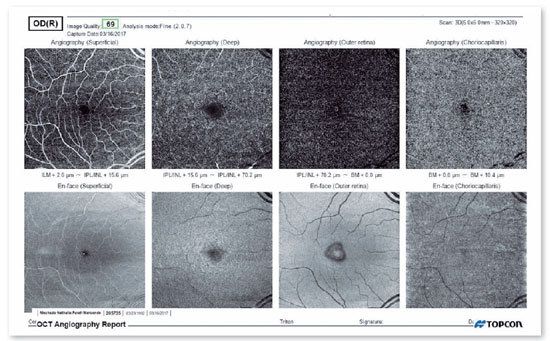
A retinografia de 2017 mostrava uma lesão macular hipopigmentada, de forma arredondada, com manchas branco-amareladas na fóvea (Figura 1A). A imagem de autofluorescência do fundo do olho mostrava áreas irregulares de hiperautofluorescência (Figura 1B). As imagens de tomografia de coerência óptica de domínio espectral (SD-OCT) mostravam acúmulos hiper-refletivos (saliências) envolvendo o segmento externo da camada de fotorreceptores e a camada interna do EPR, além de ruptura da junção entre o segmento interno dos fotorreceptores e o segmento externo (Figura 1C). A OCT en face mostrava uma aparência de foveolite (Figura 2) e, ainda em 2017, a angiografia por OCT não mostrava neovascularização da coroide (Figura 2). Nessa ocasião, foi feito o diagnóstico de EPRA e a resolução ocorreu espontaneamente.
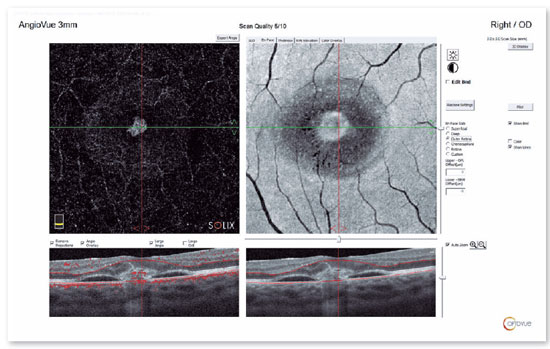
Em 2021, a paciente apresentou fluido sub-retiniano à OCT e foi observada uma neovascularização da coroide na angiografia por OCT (Figura 3). A paciente foi tratada com duas injeções intravítreas de aflibercepte (Eylea®) em dois meses consecutivos, com resolução total do fluido sub-retiniano (Figura 4), diminuição do tamanho da neovascularização coroidal e melhora da acuidade visual para 20/25, sem recorrência após 11 meses de acompanhamento.
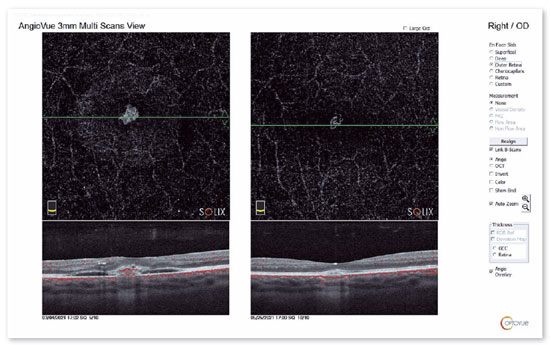
DISCUSSÃO
A EPRA é uma doença macular rara e os detalhes de sua fisiopatologia ainda são desconhecidos, necessitando de mais pesquisas. O fator desencadeante da doença permanece obscuro. É observada uma infecção viral em 25,9% dos casos, podendo ser um fator desencadeante em alguns pacientes5. A revisão feita por Kılıç5 também sugere uma predominância em mulheres, um envolvimento unilateral e um excelente prognóstico visual. Esses achados estão de acordo com o caso aqui descrito. Embora incomum, a recorrência de EPRA foi relatada em um caso6.
Com o avanço da tecnologia de OCT, sabemos que essa doença pode se originar nas áreas externas da retina e não apenas se limitar ao EPR4. Os achados de OCT sugerem que a lesão inicial da EPRA possivelmente esteja localizada no nível do segmento externo dos fotorreceptores (SEF) e no EPR4. No presente caso, o principal achado foi a saliência hiper-refletiva em forma de cúpula no segmento externo dos fotorreceptores e na camada interna do EPR. A paciente apresentou neovascularização de coroide anos após a primeira manifestação da doença. Esse achado pode apoiar a especulação de que EPRA seja uma resposta pós-inflamatória do EPR e do segmento externo dos fotorreceptores.
No caso em questão, um diagnóstico diferencial seria a foveolite, que tem aspecto oftalmoscópico semelhante, com um pontilhado fino de pigmento circundado por um halo hipopigmentado amareloesbranquiçado na mácula, porém com achados de OCT diferentes7. A foveolite manifesta-se na OCT como uma perda de visibilidade ou embaçamento das zonas elipsoides e de interdigitação, ou por plumas hiper-refletivas que se estendem desde o nível da zona elipsoide até a CNE e a camada fibrosa de Henle na fóvea7. Essas lesões resolvem-se rapidamente e não deixam alterações pigmentares; portanto, especula-se que constituam uma inflamação transitória exclusivamente dos componentes celulares da fóvea7.
Outros diagnósticos diferenciais incluem a retinopatia solar (RS) e a maculopatia idiopática aguda unilateral (MIAU), com lesões e achados de OCT semelhantes. A RS é uma lesão ocular rara, resultante de olhar para o sol sem proteção8. Geralmente é bilateral, embora possam ocorrer manifestações unilaterais e assimétricas. O exame de fundo de olho pode mostrar uma pequena mancha amarela na fóvea, circundada por uma pigmentação granular acinzentada8. A SD-OCT pode mostrar um material desorganizado na camada entre o EPR e a interface fotorreceptora entre os segmentos interno e externo (SI/SE), e a autofluorescência do fundo ocular (AFF) revela uma hipoautofluorescência correspondente ao defeito da junção SI/SE8. Este é circundado por um anel hiperautofluorescente que difere do encontrado na distrofia pseudoviteliforme e se manifesta de forma semelhante no exame de fundo de olho.
A MIAU é uma doença inflamatória da retina externa e do EPR da mácula9. O exame de fundo de olho mostra lesões acinzentadas no nível do EPR, afetando a fóvea10. A OCT mostra uma ruptura da camada fotorreceptora de SI/SE e um acúmulo de detritos subretinianos hiper-refletivos9.
As primeiras descrições da AFF na EPRA relatavam uma hiperfluorescência de transmissão sem vazamento nas áreas maculares hipopigmentadas2. Esse achado era reforçado em outros relatos de casos3. A imagem de SD-OCT geralmente revela um aumento anormal da refletividade na CNE e no EPR, acúmulos hiper-refletivos (saliências) envolvendo a banda interna e os segmentos externos dos fotorreceptores, sem acometimento sub-EPR e com acúmulo de fluido sub-retiniano ou intrarretiniano3. Esses achados apoiam a ideia de que a área de inflamação primária está nas camadas externas da retina, especialmente na zona de interdigitação (ZI), na zona elipsoide (ZE) e na membrana limitante externa (MLE), e não no EPR5. O principal achado no presente caso foi a saliência que se estendia do EPR à MLE, com ruptura da ZE e da ZI.
O presente caso é diferente de todos os outros encontrados na literatura, devido à neovascularização secundária da coroide. Se considerarmos a fisiopatologia inflamatória da NVC, este desfecho é possível.
A EPRA é uma doença macular autolimitada e benigna. Embora frequentemente se resolva com a restauração completa da acuidade visual, sem comprometimento visual, a EPRA pode levar à perda visual grave e à diminuição do estado funcional e da qualidade de vida do paciente se houver uma NVC secundária. Este relato de caso mostra que a NVC é uma consequência possível e séria. Imagens multimodais, detecção precoce e diagnóstico correto são essenciais para tratar o paciente corretamente e evitar resultados visuais prejudicados.
REFERÊNCIAS
1. Gundogan FC, Diner O, Tas A, Ilhan A, Yolcu U. Macular function and morphology in acute retinal pigment epithelitis. Indian J Ophthalmol. 2014;62(12):1156-8
2. Baillif S, Wolff B, Paoli V, Gastaud P, MaugetFaÿsse M. Retinal fluorescein and indocyanine green angiography and spectraldomain optical coherence tomography findings in acute retinal pigment epitheliitis. Retina. 2011;31(6):1156-63.
3. Hsu J, Fineman MS, Kaiser RS. Optical coherence tomography findings in acute retinal pigment epitheliitis. Am J Ophthalmol. 2007;143(1):163-5.
4. Puche N, Offret O, Bernard JA, BeharCohen F. A case of acute retinal pigment epithelitis: Spectral domain optical coherence tomography time course and physiopathologic hypothesis. Clin Ophthalmol. 2010 Sep 20;4:1029-33.
5. Kılıç R. Acute retinal pigment epitheliitis: a case presentation and literature review. Arq Bras Oftalmol. 2021;84(2):186-90.
6. Toledo JJ, García JR, Asencio M, Schlincker A, López A. Recurrent acute retinal pigment epitheliitis: spectral domain optical coherence tomography and optical coherence tomography angiography features. Retin Cases Brief Rep. 2021;15(2):174-5.
7. Moraes RT, Vianna RN, Souza EC, Moraes LS. Clinical Variants of Presumed Acute Fovealitis. Retinal Cases Brief Rep. 2022; 16(6):754-8.
8. Bruè C, Mariotti C, De Franco E, Fisher Y, Guidotti JM, Giovannini A. Solar retinopathy: a multimodal analysis. Case Rep Ophthalmol Med. 2013;2013:906920.
9. Dompieri RC, Manzano RPA, Frazão MAM, Kurimori HY, Chao JCT, Lui ACF. Unilateral acute idiopathic maculopathy secondary to yellow fever disease: a case report. Am J Ophthalmol Case Rep. 2019 May 9;15:100464.
10. de la Fuente MA, Cuadrado R. Unilateral acute idiopathic maculopathy: angiography, optical coherence tomography and microperimetry findings. J Ophthalmic Inflamm Infect. 2011;1(3):125-127.
INFORMAÇÃO DOS AUTORES





Financiamento: Declaram não haver.
Conflitos de Interesse: Declaram não haver.
Recebido em:
2 de Fevereiro de 2023.
Aceito em:
15 de Março de 2023.