Paula Virginia Brom dos Santos Soares; João Carlos Gonçalves Cruz; Bruno Boalento dos Santos; Marcello Novoa Colombo Barboza; Guilherme Novoa Colombo Barboza; Priscilla Fernandes Nogueira
DOI: 10.17545/eOftalmo/2022.0018
RESUMO
A hipertensão intracraniana idiopática é uma afecção rara, que acomete principalmente mulheres, em idade fértil e obesas. Se não for solucionada rapidamente, pode resultar em graves manifestações oftalmológicas, como perda visual. Relatamos um caso de hipertensão intracraniana idiopática crônica, com ausência de edema de papila típico dos quadros agudos. O quadro foi elucidado, associado ao setor de neurologia, a partir de uma investigação efetiva por meio de neuroimagem, líquor, exame oftalmológico completo e ausência de outras etiologias que elevem a pressão intracraniana, resultando em um desfecho favorável. Assim, é imprescindível a análise cautelosa de casos suspeitos dessa doença para evitar complicações irreversíveis.
Palavras-chave: Hipertensão Intracraniana Idiopática; Neurologia; Oftalmologia; Perda de Peso; Derivação Ventriculoperitoneal
ABSTRACT
Idiopathic intracranial hypertension is a rare condition that primarily affects obese women of childbearing age. If not treated promptly, it can result in serious eye manifestations, such as visual loss. This is a case report of chronic IIH with no papillary edema as seen in acute cases. The clinical picture was elucidated in association with the Neurology Department through an effective investigation that included neuroimaging, cerebrospinal fluid analysis, and a thorough ophthalmological examination. In the absence of other factors that increase intracranial pressure, a favorable outcome was obtained. Thus, a careful analysis of suspected cases of this disease is essential to avoid irreversible complications.
Keywords: Idiopathic intracranial hypertension; Neurology; Ophthalmology; Weight loss; Ventriculoperitoneal bypass
INTRODUÇÃO
A hipertensão intracraniana idiopática (HII) ou pseudotumor cerebral é uma doença caracterizada por elevação da pressão intracraniana na ausência de lesões expansivas, presença de líquor normal em paciente sem alteração do nível de consciência, e inexistência de causas secundárias de hipertensão intracraniana1-3. É uma afecção rara, e sua incidência varia de 1 a 3/100.000 ano, acometendo principalmente o sexo feminino, obesas e pacientes em idade fértil4,5.
O mecanismo fisiopatológico permanece incerto, todavia algumas teorias são aceitas, como genética, causas metabólicas, produção excessiva de líquido cefalorraquidiano (LCR), absorção reduzida de LCR e aumento da pressão venosa cerebral6,7. A cefaleia é o sintoma mais comum e precoce nessa doença, e geralmente não apresenta características específicas de intensidade, localização, tipo, frequência e fatores de exacerbação2,8. O quadro clínico é compreendido também por escurecimento visual transitório, papiledema, fotópsias, diminuição da acuidade visual, fotofobia, náuseas e vômitos1,5. Perda progressiva de campo periférico frequentemente ocorre nessa doença, todavia é um sintoma dificilmente referido pelos pacientes2.
Apesar da HII ser relativamente benigna no setor neurológico, pode acarretar em várias manifestações oftalmológicas graves, como perda visual acentuada em até 25,8% dos pacientes. Assim, torna-se necessária a análise cuidadosa de um quadro suspeito para diagnóstico, seguimento e tratamento precoce dessa doença2,9.
O objetivo do presente estudo é descrever um caso de hipertensão intracraniana idiopática crônica sem papiledema, além de enfatizar a importância de uma investigação completa neuroftalmológica diante da suspeita de um caso de HII crônica, com a finalidade de evitar complicações visuais irreversíveis.
RELATO DE CASO
Paciente do sexo feminino, 53 anos, branca, secretária, vem para consulta oftalmológica referindo baixa visual progressiva há 6 meses. Como antecedentes pessoais e oftalmológicos, apresenta hipertensão arterial sistêmica, diabetes mellitus tipo II não insulinodependente e obesidade grau II (índice de massa corporal de 36,4 Kg/m²). Tem histórico de nevralgia do trigêmeo e de micro meningioma paraselar, em seguimento com neurologista, mantendo-se sem progressão há anos.
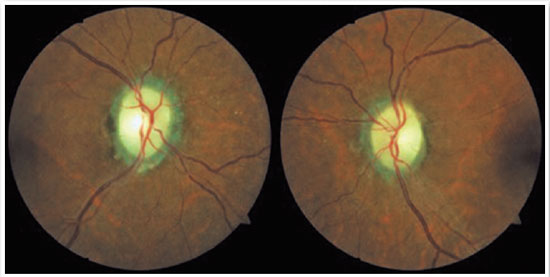
Ao exame oftalmológico, evidenciava acuidade visual com correção (AVcc) de 20/60 em ambos os olhos (AO) com refração de -2.25 -2,25 x 45º em olho direito (OD) e -0,75 -1,00 x 50º em olho esquerdo (OE), pressão intraocular (PIO) de 15 mmHg em OD e 17 mmHg em OE e biomicroscopia sem alterações AO. A fundoscopia AO revelava relação escavação/disco de 0,2 AO, pálido, bordas definidas, rimas 360º com escavação fisiológica (Figura 1), e reflexo pupilar direto 3+ e 4+ e reflexo pupilar consensual 2+ e 4+, respectivamente em OD e OE, além de defeito pupilar aferente relativo em OD. No mesmo dia foi realizado campo visual (CV) 30-2 com baixa confiabilidade e escotoma absoluto AO. Dessa forma, foi solicitado CV 10-2, retinografia, ressonância magnética (RM) de crânio e órbitas com contraste e avaliação com neurologista.
Paciente retorna após 7 meses referindo baixa acuidade visual, com piora gradual em OD, notada há 1 semana, além de cefaleias esporádicas, de moderada intensidade há 3 meses.
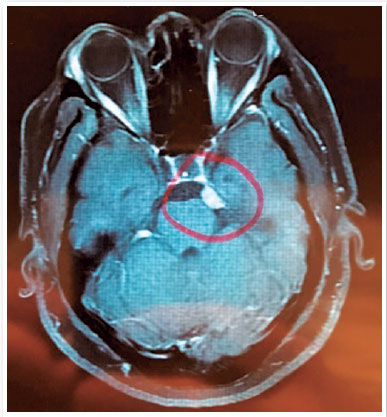
Traz CV 10-2 realizado há 7 meses com boa confiabilidade, presença de escotoma arqueado inferior completo e superior incompleto AO, mean deviation (MD) de -23,00 decibéis (dB) em OD e -21,00 dB em OE, além de retinografia confirmando a visualização da fundoscopia. A RM de crânio, realizada há 4 meses, demonstra micro meningioma paraselar, achatamento da esclera posterior AO (Figura 2), imagem ovalada hipercaptante tensa no cerebelo e pequena imagem compatível com infarto lacunar. Apresenta também carta do neurologista relatando ausência de relação entre o tumor cerebral e as vias ópticas.
Realizado novo exame oftalmológico, o qual apresentou piora da AVcc de 20/80 em OD e 20/50 em OE, e PIO de 12 mmHg em OD e 14 mmHg em OE. Neste momento foi solicitado exame de líquor com manometria inicial e final e orientada a trazer exames antigos para avaliação.
Retorna após 2 meses com exame de líquor apresentando constituintes normais, pressão inicial de 41 cm de água e final de 33 cm de água. Além disso, trouxe um relatório de líquor realizado há 5 anos com manometria de 40 cm de água e, ao ser questionada sobre o acompanhamento, relata que foi iniciado acetazolamida mas como encontrava-se assintomática não deu seguimento e abandonou o tratamento. Assim, foi confirmado o diagnóstico de hipertensão intracraniana idiopática crônica e prescrito acetazolamida 250mg de 6/6 horas e vitamina K 600mg/dia, além de orientado sobre a importância da perda de peso e acompanhamento neurológico.
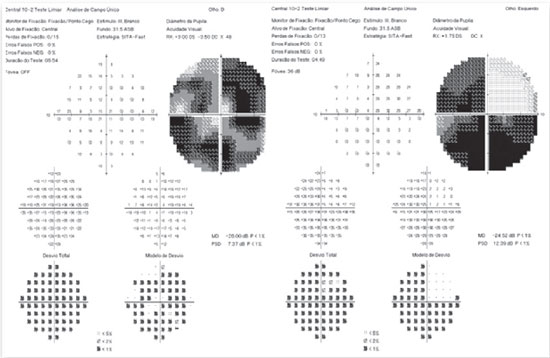
Após 9 meses retorna, sem redução de peso e relatando deterioração visual, com AVcc de 20/100 em OD e 20/60 em OE. O CV 10-2 apresentou piora AO, com MD de -26,00 dB em OD e -24,52 dB em OE (Figura 3). Devido a progressão de campo visual e agravamento visual, o caso foi discutido com o setor de neurologia e optou-se tratamento com derivação ventriculoperitoneal. Após 1 mês do procedimento, paciente apresentou melhora nos sintomas e na acuidade visual, com AVcc de 20/40 em OD e 20/30p em OE, CV 10-2 com MD de -24,81 dB em OD e -21,78 dB em OE (Figura 4), melhora da cefaleia e pressão inicial de líquor de 20 cm de água, com seguimento periódico do setor da oftalmologia em conjunto com o da neurologia.

DISCUSSÃO
O diagnóstico da hipertensão intracraniana idiopática, por ser de exclusão, é baseado em uma gama de exames. A RM é imprescindível, com o intuito de descartar crescimento tumoral e alterações estruturais que comprometam a drenagem liquórica. Ela também colabora com o diagnóstico ao detectar, por exemplo, achatamento da esclera posterior, sela túrcica vazia e alargamento do espaço subaracnóideo perióptico, que ocorrem respectivamente em 80%, 70% e 45% dos pacientes. A coleta do líquor é fundamental, tanto para aliviar a cefaleia, quanto para a análise laboratorial da amostra. Nela, deve ser observado, em adultos, constituintes normais e pressão de abertura maior que 25 cm de água. Outros exames essenciais são a fundoscopia e campo visual, indispensáveis para avaliar o comprometimento visual. Nesses pacientes, são frequentes sintomas como cefaleia, náuseas e vômitos. Para elucidar o diagnóstico, também é necessário ausência de outras causas que elevem a pressão intracraniana2,5,8.
Pacientes com HII apresentam risco cardiovascular dobrado, independente da obesidade8. O propósito do tratamento da HII é diminuir a pressão intracraniana, todavia a incompreensão do mecanismo etiopatogênico impede um tratamento específico. A estreita relação clássica entre essa doença e a obesidade é notória, principalmente em mulheres jovens com ganho de peso recente, todavia também pode ocorrer em homens, crianças, adultos não obesos e idosos1,6. A paciente do relato, de 53 anos, estava na menopausa e fazia uso de reposição hormonal. Dessa forma, torna-se necessário e deve ser encorajado nesses pacientes um programa de perda de peso através de dieta, exercício e intervenção comportamental, associado a tratamento medicamentoso que reduza a produção de LCR10,11.
A acetazolamida, inibidor da anidrase carbônica, é considerada a primeira linha de tratamento da HII. Ela desempenha um importante papel na diminuição da produção de líquor do plexo coroide, reduzindo a pressão intracraniana1,10. Em pacientes refratários ao tratamento clínico, a conduta cirúrgica torna-se indispensável, através de procedimentos como derivações ventriculoperitoneal, fenestrações dos nervos ópticos e colocação de stents5.
No relato descrito, o diagnóstico de HII foi baseado tanto na apresentação clínica e evolução do quadro, quanto pelos exames laboratoriais e de imagem. A paciente, feminina, obesa, referia cefaleia, estava consciente e orientada, e manifestava alteração visual comprovada por campimetria. A RM do crânio identificava achatamento da esclera posterior AO e ausência de deformidade, deslocamento, obstrução do sistema ventricular e de massas expansivas. O micro meningioma paraselar e o infarto lacunar evidenciados nesse exame, devido às suas localizações e tamanhos pequenos, não causam obstrução e hipertensão intracraniana crônica, nem alterações campimétricas. No que tange ao LCR, exibia constituintes normais e pressão inicial de 41 cm de água. Não foi identificado nenhuma outra causa de aumento da pressão intracraniana e, por ser um diagnóstico de exclusão, o caso foi elucidado. Além disso, o não seguimento da orientação sobre redução de peso, mesmo com a instituição de tratamento medicamentoso, apresentou piora do quadro, necessitando de derivação ventriculoperitoneal. Após o procedimento, a paciente evoluiu com desfecho favorável, com melhora da visão e da cefaleia, servindo como mais uma evidência de confirmação diagnóstica.
É impreterível a compreensão do quadro clínico oftalmológico e sistêmico para a investigação, seguimento e tratamento precoce dessa doença para uma excelente evolução2. Diante do exposto, é de notável importância uma completa investigação de casos suspeitos para HII crônica, especialmente na ausência do edema de papila típico dos quadros agudos. A ênfase no tratamento clínico deve ser no sentido de prevenir ou estabilizar a perda visual, sendo fundamental a participação ativa do oftalmologista em conjunto com o neurologista no diagnóstico, monitoramento e tratamento desta afecção.
REFERÊNCIAS
1. Portes ALF, Ramos CDVF, Nunes JS, Valdetaro R, Monteiro MLR. Hipertensão intracraniana idiopática de apresentação atípica com papiledema unilateral. Rev Bras Oftalmol. 2009;68(3):168-74.
2. Monteiro MLR, Moura FC. Aspectos oftalmológicos da síndrome da hipertensão intracraniana idiopática (pseudotumor cerebral). Rev Bras Oftalmol. 2008;67(4):196-203.
3. Wall M. Update on Idiopathic Intracranial Hypertension. Neurol Clin. 2017;35(1):45-57.
4. Boyter E. Idiopathic intracranial hypertension. JAAPA. 2019; 32(5):30-5.
5. Tiveron CCBL, Medeiros LA. Tratamento clínico da hipertensão intracraniana benigna idiopática (HII): relato de caso. Braz J Dev. 2021;7(4):41717-22.
6. Thurtell MJ, Bruce BB, Newman NJ, Biousse V. An update on idiopathic intracranial hypertension. Rev Neurol Dis. 2010; 7(2-3):e56-e68.
7. Madriz Peralta G, Cestari DM. An update of idiopathic intracranial hypertension. Curr Opin Ophthalmol. 2018;29(6):495-502.
8. Wakerley BR, Mollan SP, Sinclair AJ. Idiopathic intracranial hypertension: update on diagnosis and management. Clin Med. 2020;20(4):384-8.
9. Monteiro MLR. Perda visual na síndrome do pseudotumor cerebral. Arq Bras Oftalmol. 1994; 57(2):122-5.
10. Ahmad SR, Moss HE. Update on the Diagnosis and Treatment of Idiopathic Intracranial Hypertension. Semin Neurol. 2019; 39(6):682-91.
11. Koc F, Isik MR, Sefi-Yurdakul N. Weight reduction for a better visual outcome in idiopathic intracranial hypertension. Arq Bras Oftalmol. 2018;81(1):18-23.
INFORMAÇÃO DOS AUTORES






Financiamento: Declaram não haver
Aprovado pelo seguinte comité de ética em pesquisa: Universidade de Santo Amaro – UNISA (CAAE: 53327621.3.0000.0081).
Conflitos de Interesse: Declaram não haver.
Recebido em:
1 de Junho de 2022.
Aceito em:
23 de Agosto de 2022.