Juliana Albano de Guimarães1; Frederico Castelo Moura2,3
DOI: 10.17545/eOftalmo/2022.0011
RESUMO
Apresentamos o caso de um paciente do sexo masculino, 45 anos, com perda visual súbita e indolor no olho esquerdo (OE), diagnosticada como neuropatia óptica isquêmica anterior não arterítica (NOIANA). Três meses depois, novo escotoma superior, acompanhado de edema inferior do disco óptico, caracterizou um episódio recorrente de NOIANA em OE. Monitorização ambulatorial da pressão arterial revelou hipertensão arterial, sem quedas de pressão durante o sono. A tomografia de coerência óptica mostrou drusas de disco óptico. A recorrência ipsilateral de NOIANA é um evento raro. Os autores acreditam que o alívio insuficiente do efeito de “aglomeração”, em discos ópticos predispostos, após um episódio setorial de NOIANA, seja um importante fator de risco para recorrências ipsilaterais.
Palavras-chave: Neuropatia óptica; isquêmica; Disco óptico, drusas no disco óptico; Doenças do nervo óptico; Hipotensão.
ABSTRACT
We present the case of a 45-year-old male patient with sudden painless visual loss in the left eye (OS), diagnosed as nonarteritic anterior ischemic optic neuropathy (NAION). Three months later, a new superior scotoma, accompanied by an inferior optic disc edema, characterized a recurrent episode of NAION in OS. Ambulatory blood pressure monitoring disclosed arterial hypertension, with no pressure drop during sleep. Optical Coherence Tomography showed optic disc drusen. Ipsilateral recurrence of NAION is a rare event. We believe insufficient relief of the “crowding” effect in predisposed optic discs after a sectoral NAION episode is an important risk factor for ipsilateral recurrences.
Keywords: Optic neuropathy; Ischemic; Optic disk; Optic disk drusen; Optic nerve diseases; Hypotension.
INTRODUÇÃO
As recorrências ipsilaterais de neuropatia óptica isquêmica anterior não arterítica (NOIANA) são eventos raros, com uma incidência relatada de 3,6%-6,4%1. Muitas hipóteses foram levantadas para explicar as baixas taxas, mas o tema permanece controverso1-4. Este artigo relata um caso de NOIANA recorrente e discute os mecanismos fisiopatológicos da doença.
RELATO DE CASO
Um homem de 45 anos relatou perda visual indolor no olho esquerdo (OE) ao acordar. Sua história clínica e oftalmológica não revelava nada digno de nota. Diabetes, hipertensão, dislipidemia e tabagismo foram negados. A acuidade visual (AV) era de 20/20 no olho direito (OD) e 20/25 no OE. Defeito pupilar aferente relativo era evidente à esquerda. À fundoscopia, visualizou-se disco óptico esquerdo com edema setorial superior e disco óptico direito cheio, com relação escavação/disco de 0,2 (Figura 1A). Perimetria (Humphrey 24.2) revelou defeito altitudinal inferior em OE (Figura 1B), levando a um diagnóstico provisório de NOIANA. A pressão arterial era de 140 × 90 mmHg.
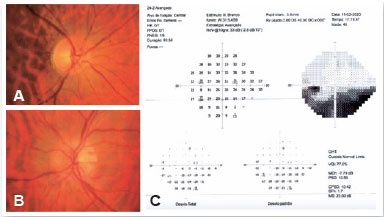
Não foram observadas alterações na ressonância magnética. Hemograma, concentração de proteína C-reativa e velocidade de hemossedimentação estavam normais. Os anticorpos contra a glicoproteína da mielina de oligodendrócitos (MOG) e a aquaporina-4 (AQP4), fator reumatoide, anticorpos antinucleares, enzima conversora de angiotensina sérica, anticorpo citoplasmático antineutrófilos, vitamina B12 e sorologias para HIV, sífilis, tuberculose e doença da arranhadura do gato estavam negativos ou dentro dos valores de referência. Apesar das características clínicas sugestivas de NOIANA, pulsoterapia com metilprednisolona foi administrada mediante prescrição do neurologista, mas não houve melhora na AV.
Três meses após o episódio inicial, o paciente relatou nova perda visual súbita (uma extensão superior do escotoma) no mesmo olho. A AV diminuiu para 20/60 no OE, e um edema setorial inferior do nervo óptico esquerdo foi detectado à fundoscopia (Figura 2A). Na perimetria, observou-se escotoma paracentral superior em OE, além do defeito altitudinal inferior previamente constatado (Figura 2B). Os achados radiológicos e laboratoriais estavam normais. Foi instituída corticoterapia oral, mas a AV continuou inalterada.
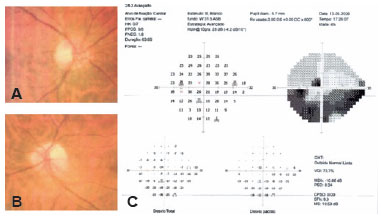
Seguiu-se uma investigação cardiológica, a qual incluiu a monitorização ambulatorial da pressão arterial de 24 horas (com 73 medições). Esta evidenciou uma pressão arterial sistólica média de 151 mmHg e diastólica de 107 mmHg. A pressão arterial diastólica mais baixa foi de 62 mmHg durante o sono e 55 mmHg durante a vigília. A pressão arterial sistólica mais alta foi de 173 mmHg durante o sono e 183 mmHg durante a vigília. A pressão não diminuiu durante o sono, incluindo o paciente no perfil “sem diminuição”. O eletrocardiograma mostrou discreta hipertrofia ventricular esquerda. Apesar de o paciente não ser obeso nem relatar roncos, apneia obstrutiva do sono foi descartada após uma polissonografia. Foram prescritos hipotensores orais para tratar a hipertensão arterial sistêmica. Durante o acompanhamento, foi realizada tomografia de coerência óptica (OCT) do nervo óptico, que evidenciou perda de fibras nervosas superiores e inferiores em OE, além de uma relação escavação/disco de 0,2 e imagens sugestivas de drusas. A AV à esquerda estabilizou-se em 20/60.
DISCUSSÃO
Foram propostas três principais teorias para explicar a baixa incidência da recorrência ipsilateral da NOIANA. A primeira, na verdade, justifica a baixa incidência clínica pela ausência de diagnóstico, já que dificilmente os pacientes notariam uma nova perda visual, devido ao escotoma difuso produzido pelo evento original. Essa teoria dificilmente se sustenta, pois a maioria dos novos defeitos de campo visual são sintomáticos e percebidos pelo paciente2, como ocorreu no caso aqui relatado. A segunda teoria postula que as fibras nervosas não afetadas receberiam perfusão adicional dos capilares da porção afetada por meio de um mecanismo de derivação, protegendo assim o nervo óptico de novos eventos isquêmicos2, mas isso foi descartado por estudos que avaliaram a perfusão da cabeça do nervo óptico1.
A terceira teoria invoca uma descompressão do nervo óptico, causada por uma perda de fibras nervosas secundária à NOIANA1,3,4. Essa teoria é consistente com a morfologia típica de disco óptico cheio e sem escavação, que se acredita predispor à NOIANA. Isso porque os axônios são mais propensos à compressão e à consequente isquemia quando ocorre um aumento do volume no espaço delimitado pela lâmina cribrosa inextensível e pela abertura escleral. Também corroborando a hipótese de descompressão insuficiente aumentando a probabilidade de recorrência de NOIANA, a presença de drusas pode contribuir para manter a “aglomeração” do nervo óptico, a despeito de episódios anteriores de NOIANA, predispondo à recorrência, como sugerido por Al-Bakri et al.5.
Hayreh et al. refutam a hipótese de a baixa incidência de recidiva ipsilateral ser decorrente da descompressão axonal, argumentando que a escavação do disco óptico não aumenta após um episódio de NOIANA. Em vez disso, os discos mantêm seu aspecto cheio, devido a um processo gliótico secundário. Segundo esses autores, a ocorrência de novos episódios ipsilaterais exigiria a presença de outros fatores determinantes, sendo o principal deles a hipoperfusão da cabeça do nervo óptico, devida à diminuição significativa da pressão diastólica média durante o sono1. Os autores do presente relato certamente concordam que a hipoperfusão da cabeça do nervo óptico contribui para a fisiopatologia das recorrências ipsilaterais de NOIANA, mas acreditam que a “aglomeração” também desempenha um papel significativo, principalmente quando associada a drusas. Embora o tecido gliótico secundário, que substitui as fibras nervosas perdidas após um primeiro episódio de NOIANA, não evolua com edema, como ocorre em discos ópticos atróficos, as fibras nervosas remanescentes podem inchar e, em um disco já cheio, levar à isquemia.
Em comum com os casos relatados por Beck et al.2, Borchert et al.4, Hamed et al.3 e Pepple et al.6, o presente caso apresentou inicialmente um edema setorial do disco óptico. Os autores do presente relato acreditam que o envolvimento setorial esteja associado a uma menor descompressão das fibras do nervo do disco óptico do que seria necessário para compensar o efeito de “aglomeração”, aumentando a probabilidade de recorrência.
Outro argumento a favor dessa hipótese é a incidência proporcionalmente maior de recidiva ipsilateral em pacientes jovens1. Embora a NOIANA tenha sido relatada principalmente em pacientes com idade superior a 50 anos, há uma crescente conscientização de que ela também pode ocorrer em pacientes mais jovens, principalmente quando estão presentes fatores de risco cardiovascular7. Hamann et al. revelaram recentemente que drusas no disco óptico são significativamente mais frequentes em pacientes com NOIANA com menos de 50 anos do que o esperado na população em geral8, o que contribuiria para uma incidência proporcionalmente maior de recidiva ipsilateral em comparação com pacientes mais velhos com NOIANA.
Em conclusão, a recorrência ipsilateral de NOIANA envolve uma combinação de múltiplos eventos e fatores incomuns. Acreditamos que o menor envolvimento das fibras nervosas na NOIANA setorial seja um dos mecanismos prováveis, juntamente com a presença de drusas no nervo óptico, que parece contribuir para a “aglomeração” em nervos ópticos predispostos.
REFERÊNCIAS
1. Hayreh SS, Podhajsky PA, Zimmerman B. Ipsilateral recurrence of nonarteritic anterior ischemic optic neuropathy. Am J Ophthalmol. 2001;132(5):734-42.
2. Beck RW, Savino PJ, Schatz NJ, Smith CH, Sergott R. Anterior ischaemic optic neuropathy: Recurrent episodes in the same eye. Br J Ophthalmol. 1983;67(10):705-9.
3. Hamed LM, Purvin V, Rosenberg M. Recurrent anterior ischemic optic neuropathy in young adults. J Clin Neuroophthalmol. 1988; 8(4):239-46.
4. Borchert M, Lessell S. Progressive and recurrent nonarteritic anterior ischemic optic neuropathy. Am J Ophthalmol. 1988; 106(4):443-9.
5. Al-Bakri M, Larsen AC, Malmqvist L, Hamann S. Ipsilateral Recurrence of Optic Disc Drusen-Associated Anterior Ischemic Optic Neuropathy in a 15-Year-Old Boy. J Neuroophthalmol. 2021; 41(1):e36-8.
6. Pepple KL, Bhatti MT, Foroozan R. Not again! Surv Ophthalmol. 2011;56(1):86-93.
7. Behbehani R, Ali A, Al-Moosa A. Risk factors and visual outcome of Non-Arteritic Ischemic Optic Neuropathy (NAION): Experience of a tertiary center in Kuwait. PLoS One. 2021;16(2 February):e0247126.
8. Hamann S, Malmqvist L, Wegener M, Fard MA, Biousse V, Bursztyn L, Citirak G, Costello F, Crum AV, Digre K, Fraser JA, Huna-Baro R, Katz B, Lawlor M, Newman NJ, Peragallo JH, Petzold A, Sibony PA, Subramanian PS, Warner JEA, Wong SH, Fraser CL, Optic Disc Drusen Studies Consortium. Young Adults With Anterior Ischemic Optic Neuropathy: A Multicenter Optic Disc Drusen Study. Am J Ophthalmol. 2020 Sep;217:174-81.
INFORMAÇÃO DOS AUTORES


Financiamento: Declaram não haver
Conflitos de Interesse: Declaram não haver
Recebido em:
24 de Junho de 2021.
Aceito em:
1 de Junho de 2022.