Heitor A. Simões1; Luiz Arthur F. Beniz2; Vitor B. P. Pereira1; Jonas E. N. Franco Neto 3; Arnaldo P. Cialdini1; José Beniz Neto5
DOI: 10.17545/eOftalmo/2020.0019
RESUMO
Relato de um caso de Epiteliopatia Pigmentar Placóide Multifocal Posterior Aguda (EPPMPA) que foi tratada satisfatoriamente com corticoesteroide oral e tópico, associados a anti-inflamatório não hormonal tópico, com recuperação visual completa. A paciente se apresentou com baixa visual importante, múltiplas lesões placoides branco-amareladas perimaculares e alterações significativas na avaliação de imagem multimodal, obtendo excelente resposta a terapia proposta. A EPPMPA é uma retinocoroidopatia idiopática que causa perda visual acentuada, aguda e indolor e frequentemente cursa com sequelas visuais que podem até acometer o sistema nervoso central. A diferenciação da síndrome dos pontos brancos e o início do tratamento precoce resultam em um melhor prognostico visual. Seu tratamento ainda não está bem estabelecido.
Palavras-chave: Uveíte posterior; Coriorretinite; Coroidite; Retina.
ABSTRACT
Here, we report a case of acute posterior multifocal placoid pigment epitheliopathy (APMPPE) that was treated satisfactorily with oral and topical corticosteroids, along with topical non-hormonal antiinflammatory drugs, with complete visual recovery. The patient presented with significant visual impairment and multiple perimacular yellowish-white placoid lesions; and evaluation of multimodal imaging revealed significant changes and the patient responded suitably to the proposed therapy. APMPPE is an idiopathic retinochoroidopathy that causes a sharp, acute, and painless visual loss and often leads to visual sequelae that may even affect the central nervous system. Better visual prognosis can be ensured by differentiating this disease from white dots syndrome and administering treatment in the early stages of the disease. However, there is no well-established treatment for APMPPE thus far.
Keywords: Posterior uveitis; Chorioretinitis; Choroiditis; Retina
INTRODUÇÃO
Epiteliopatia Pigmentar Placóide Multifocal Posterior Aguda (EPPMPA), descrita por Gass em 1968, é uma condição oftalmológica inflamatória, idiopática e autolimitada, caracterizada pelo aparecimento agudo de múltiplas lesões placóides branco-amareladas na região do polo posterior e média periferia da retina 1. Faz parte do grupo das retinocoroidopatias idiopáticas, denominadas “síndromes dos pontos brancos” 2. É uma doença frequentemente precedida por sintomas gripais como febre, dor de cabeça ou mal-estar, podendo até acometer o sistema nervoso central 3. A etiologia da EPPMPA permanece desconhecida, entretanto, uma associação com infecções virais e vacinas sugere um processo autoimune 4. Inicialmente, presumiu-se que esse distúrbio afetasse principalmente o epitélio pigmentar da retina (EPR) 5. Porém, evidências subsequentes sugeriram a coróide como o principal local de envolvimento 6. Tipicamente, a EPPMPA acomete indivíduos saudáveis, entre 20 e 30 anos de idade, frequentemente míopes, sem preferência de gênero 2. É caracterizada por fotopsia, seguida de perda visual súbita e indolor, com escotomas centrais e paracentrais. A doença é geralmente bilateral, podendo ser assimétrica. A acuidade visual pode ser normal ou gravemente comprometida, dependendo da localização das lesões 3,7. O prognóstico é geralmente favorável, com excelente recuperação acuidade visual de semanas a meses, embora a maioria dos pacientes possa ter alguma sequela visual 2,8,9.
RELATO DE CASO
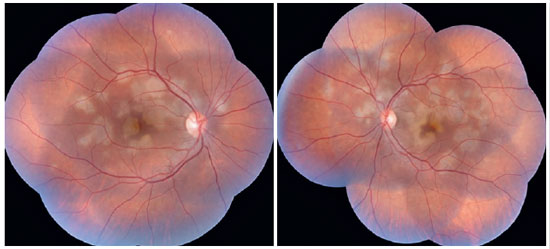
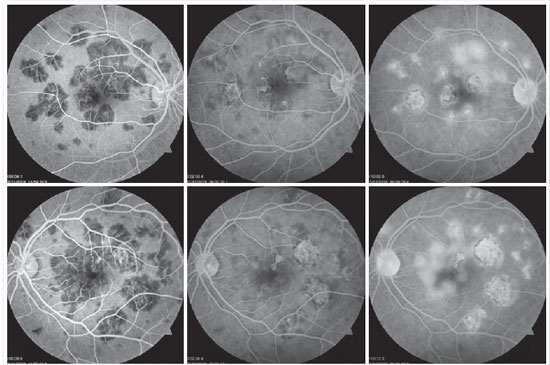
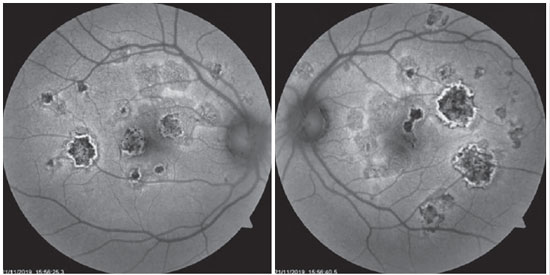
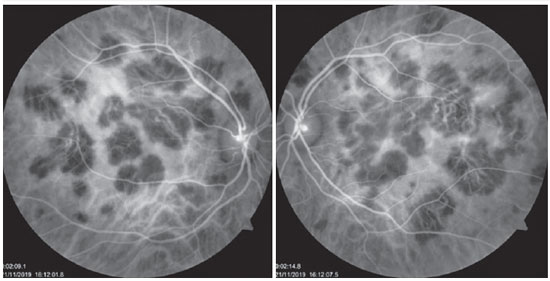
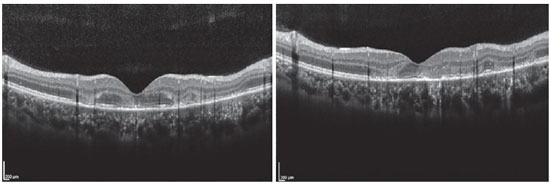
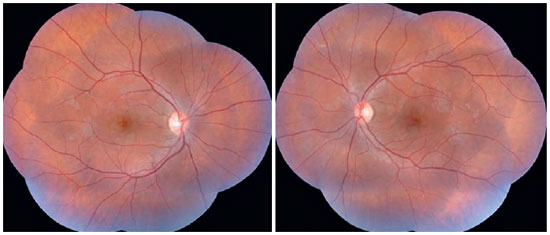
Paciente de 27 anos, do sexo feminino, natural de Araguaína-TO, engenheira civil. Buscou atendimento no Centro Brasileiro de Cirurgia de Olhos (CBCO) dia 21/11/2019, com relato de que, há 1 semana, referia percepção de manchas em campo visual bilateralmente, pior em olho esquerdo. Negou antecedentes oculares, sistêmicos ou familiares. Ao exame, apresentou acuidade visual (AV) corrigida em olho direito (OD) 20/100 (-0,50 -0,25 x 170º) e olho esquerdo (OE) 20/80 (-0,25 -0,25 x 170º), segmento anterior sem alterações e presença de traço de células em vítreo anterior de ambos os olhos (AO). Ao exame fundoscópico, observaram-se placas branco-amareladas nas regiões perimacular e nasal (Figura 1). A pressão intraocular foi 15mmHg (OD) e 14mmHg (OE). Na análise multimodal das imagens, a angiofgrafialuoresceínica (AGF) apresentou lesões com hipofluorescência inicial e staining tardio (Figura 2), a autofluorescência(AF) demostrou 3 lesões hipoautofluorescentes em AO que denotavam cronicidade, e outras 5 lesões em OD e 4 no OE hiperautofluorescentes que indicavam lesões agudas (Figura 3). Por fim, a indocianina verde (ICG) evidenciou lesões hipocianescentes (Figura 4). A tomografia de coerência óptica (OCT) evidenciou discretos descolamentos neurossensoriais, com material inflamatório abaixo da retina interna e comprometimento da zona elipsóide (Figura 5). A paciente também realizou eletrorretinograma (ERG) e eletroculograma (EOG), ambos sem alterações. Foi diagnosticada com EPPMPA e iniciado tratamento com cetorolaco de trometamina tópico de 6/6 horas, acetato de fluormetolona de 2/2 horas e prednisona 60mg via oral, com regressões semanais, por 6 semanas. No dia 20/02/2020 evoluiu com recuperação da acuidade visual a 1,0 em ambos os olhos e melhora do aspecto fundoscópico das lesões (Figura 6).
DISCUSSÃO
A EPPMPA é uma doença que pode ser precedida por sintomas gripais, a exemplo de febre, dor de cabeça ou mal-estar 3. Além disso, pode acometer o sistema nervoso central, podendo ocorrer cefaléia difusa ou até complicações como vasculite cerebral ou meningoencefalite 10, Burés-Jestrup A. et al relatou 3 pacientes em uma série de 16 casos que tiveram o quadros virais inespecíficos 11, nossa paciente relatou apenas cefaleia branda.
Os achados fundoscópicos compatíveis com a doença caracterizam-se por lesões placóides, multifocais, branco-amareladas, com dimensões variadas e localizadas no polo posterior e média periferia. Este aspecto característico foi bem visualizado ao exame fundoscópico da nossa paciente. Além disso, essas lesões, gradualmente, evoluem para áreas de hipopigmentação e acúmulo de pigmentos devido a atrofia e proliferação focal do EPR 12.
O uso de exames complementares de imagem pode auxiliar no diagnóstico e indicação de tratamento. Na AGF, as lesões apresentam hipofluorescência precoce, devido a anomalia de perfusão da coróide interna, com hiperfluorescência tardia (bloqueio precoce, com staining tardio). Pode ocorrer, também, hiperfluorescência por defeito em janela quando houver atrofia do EPR 10. Constatamos essas duas situações anteriormente citadas neste caso relatado. Na série de casos de Burés-Jestrup A. et al todos os pacientes tiveram esse mesmo padrão característico da EPPMPA 11. Na AF, observa-se hiperautofluorescência nas áreas com inflamação ativa que, com a cicatrização, passam a apresentar aspecto hipoautofluorescente 13, observado a primeira descrição na chegada da paciente ao nosso serviço e a segunda situação após a resolução do quadro com recuperação visual. A ICG é superior à AGF para demostrar as falhas na perfusão capilar e lesões agudas apresentam-se como hipocianescentes, com melhora gradual conforme ocorre a resolução da doença 14.
A OCT mostra acúmulo heterogêneo de fluido subretiniano nos estágios precoces da doença, evoluindo para hiperrefletividade da retina externa, causada por um processo de ruptura na camada dos segmentos internos e seguimentos externos, com hiperreflectividade do EPR que pode perdurar por até três meses 15, 16. Constatamos que nos relatos de Xerri et al três dos 20 olhos tiveram fluido subretiniano e sete olhos tiveram alterações dos segmentos externos da retina 17.
Ao observar as imagens do presente relato de caso, é possível concluir que se trata de um caso clássico de EPPMPA. Este diagnóstico baseia-se principalmente no exame clínico e fundoscópico, sendo complementado por exames de imagem, como descritos anteriormente. O diagnóstico diferencial inclui síndrome dos pontos brancos evanescentes, coroidite multifocal e panuveíte, coroidopatia puncttata interna, coroidite serpiginosa, retinocoroidopatia de Birdshot, epitelite pigmentar retiniana aguda, metástases multifocais para a retina e linfoma intraocular 7.
A indicação de tratamento para pacientes com EPPMPA permanece em debate. Em nossa paciente, utilizamos o tratamento combinado com corticoide tópico e oral, juntamente com anti-inflamatório não esteroidal tópico, já que alguns autores preconizam indicar tratamento quando existe envolvimento macular ou do sistema nervoso central. Nestes casos, os corticoesteróides orais são a opção de escolha, na dosagem inicial de 1mg/kg. Em seguida, podem ser regredidos dentro de algumas semanas 11,16,18,19.
A paciente apresentada neste relato de caso mostrou um quadro bastante característico de EPPMPA. Sua evolução clínica foi favorável e houve recuperação completa da AV, coincidindo com outras publicações.
REFERÊNCIAS
1. Gass JD. Acute posterior multifocal placoid pigment epitheliopathy. Arch Ophthalmol. 1968;80(2):177-85.
2. Mirza RG, Jampol LM. White spot syndromes and related diseases. In: Ryan SJ, ed. Retina. Philadelphia, PA: Saunders; 2013:1337-1381.
3. Jones NP. Acute posterior multifocal placoid pigment epitheliopathy. Br J Ophthalmol. 1995;79(4):384-9.
4. Deutman AF, Oosterhuis JA, Boen-Tan TN, Aan de Kerk AL. Acute posterior multifocal placoid pigment epitheliopathy. Pigment epitheliopathy of choriocapillaritis? Br J Ophthalmol. 1972;56(12):863-74.
5. Spaide RF. Autofluorescence imaging of acute posterior multifocal placoid pigment epitheliopathy. Retina. 2006;26(4):479-82.
6. Dhaliwal RS, Maguire AM, Flower RW, Arribas NP. Acute posterior multifocal placoid pigment epitheliopathy. An indocyanin green angiographic study. Retina. 1993;13(4):317-25.
7. Quillen DA, Davis JB, Gottlieb JL, Blodi BA, Callanan DG, Chang TS, et al. The white dot syndromes. Am J Ophthalmol. 2004;137(3):538-50.
8. Fiore T, Iaccheri B, Androudi S, Papadaki TG, Anzaar F, Brazitikos P, et al. Acute posterior multifocal placoid pigment epitheliopathy: outcome and visual prognosis. Retina 2009;29(7):994-1001.
9. Wolf MD, Alward WL, Folk JC. Long-term visual function in acute posterior multifocal placoid pigment epitheliopathy. Arch Ophthalmol 1991;109(6):800-3.
10. Souka AA, Hillenkamp J, Gora F, Gabel V-P, Framme C. Correlation between optical coherence tomography and autofluorescence in acute posterior multifocal placoid pigment epitheliopathy. Graefes Arch Clin Exp Ophthalmol 2006;244(10):1219-23
11. Bures-Jelstrup A, Adan A, Casaroli-Marano R. Acute posterior multifocal placoid pigment epitheliopathy. Study of 16 cases. Arch Soc Esp Oftalmol. 2007;82(5):291-7.
12. Park D, Schatz H, McDonald HR, Johnson. Indocyanine green angiography of acute multifocal posterior placoid pigment epitheliopathy. Ophthalmology. 1995;102(12):1877-83.
13. Goldenberg D, Habot-Wilner Z, Loewenstein A, Goldstein M. Spectral domain optical coherence tomography classification of acute posterior multifocal placoid pigment epitheliopathy. Retina. 2012;32(7):1403-10.
14. Birnbaum AD, Blair MP, Tessler HH, Goldstein DA. Subretinal fluid in acute posterior multifocal placoid pigment epitheliopathy. Retina. 2010;30(5):810-4.
15. Fiore T, Iaccheri B, Androudi S, Papadaki TG, Anzaar F, Brazitikos P, et al. Acute posterior multifocal placoid pigment epitheliopathy: outcome and visual prognosis. Retina 2009;29(7):994-1001.
16. Wolf MD, Alward WL, Folk JC. Long-term visual function in acute posterior multifocal placoid pigment epitheliopathy. Arch Ophthalmol 1991;109(6):800-803.
17. Xerri O, Salah S, Monnet D, Brézin AP. Untreated Acute Posterior Multifocal Placoid Pigment Epitheliopathy (APMPPE): a case series. BMC Ophthalmol. 2018 Mar 20;18(1):76.
18. Grkovic D, Oros A, Bedov T, Karadzic J, Gvozdenovic L, Jovanovic S. Acute posterior multifocal placoid pigment epitheliopathy-retinal “white dot syndrome”. Med Glas (Zenica). 2013;10(1):194-6.
19. Thomas BC, Jacobi C, Korporal M, Becker MD, Wildemann B, Mackensen F. Ocular outcome and frequency of neurological manifestations in patients with acute posterior multifocal placoid pigment epitheliopathy (APMPPE). J Ophthalmic Inflamm Infect. 2012;2(3):125-31.
INFORMAÇÃO DOS AUTORES





Financiamento: Declaram não haver.
Conflitos de Interesse: Declaram não haver.
Recebido em:
27 de Agosto de 2020.
Aceito em:
13 de Outubro de 2020.