Sarah P. D. Maia; Eduardo N. L. Sousa; Pedro V. Franco
DOI: 10.17545/eOftalmo/2020.0013
RESUMO
Caso clínico de policondrite recidivante é descrito em paciente de 51 anos, do sexo feminino. Apresentando história oftalmológica pregressa de esclerite de repetição, característico do quadro sistêmico da paciente. Tendo em vista a raridade da doença, objetivou-se descrever caso de paciente portadora de policondrite recidivante com acometimento oftalmológico, o que reforça a necessidade de maior atenção aos diagnósticos diferenciais para melhor conduta dos pacientes.
Palavras-chave: Policondrite recidivante; Esclerite; Episclerite.
ABSTRACT
This report describes a clinical case of relapsing polychondritis in a 51-year-old female patient with an ocular history of recurrent scleritis, characteristic of the patient’s systemic disease. Considering the rarity of the condition, we aimed to describe the case of a patient with relapsing polychondritis and ocular involvement, which reinforces the need for greater attention to differential diagnoses for better patient conduct.
Keywords: Relapsing polychondritis; Scleritis; Episcleritis.
INTRODUÇÃO
A policondrite recidivante é uma condição idiopática rara e grave, de natureza imunológica, caracterizada por processo inflamatório nas estruturas cartilaginosas que contem colágeno tipo 2 por todo o corpo, o que resulta em dano e destruição do tecido. As cartilagens nasais e auriculares são as principais acometidas, no entanto, outras estruturas ricas em proteoglicanos, como articulações periféricas, olhos, vasos sanguíneos, vias aéreas superiores, coração e rins, podem ser afetados1-3.
A hereditariedade não contribui para o aparecimento da doença, sendo homens e mulheres igualmente acometidos. Incomum na infância ou na adolescência, a doença surge entre 20 e 40 anos, com pico de incidência na quarta década de vida1,4.
Os achados mais comuns da policondrite recidivante são condrite auricular e poliartrite, presentes em mais de 80% dos pacientes. Os episódios recorrentes de inflamação das cartilagens podem evoluir com deformidades nasais e de pavilhão auricular, além de colapso cartilaginoso laringotraqueal e hipoacusia5,6. No entanto, os sintomas mais frequentes geralmente estão ausentes nos estágios iniciais; portanto, pode mimetizar qualquer outra doença reumatológica envolvendo disfunção articular, ocular, cutânea ou vestibular, situação que gera atrasos no diagnóstico3.
Os acometimentos oftalmológicos mais comuns são esclerites e episclerites, além das uveítes, igualmente importantes5,6.
O diagnóstico se baseia nas manifestações clínicas. Não existe teste específico para triagem da doença. Os critérios diagnósticos foram descritos por McAdam et al. e modificados por Damiani e Levine4,5,7: (1) condrite recorrente dos dois pavilhões auriculares; (2) artrite inflamatória não erosiva; (3) condrite da cartilagem nasal; (4) inflamação das estruturas oculares, incluindo conjuntivite, ceratite, esclerite/episclerite e/ou uveíte; (5) condrite das cartilagens da laringe e/ou traqueia; e (6) lesão vestibular e/ou coclear manifestada por perda auditiva neurossensorial, zumbido e/ou vertigem. O diagnóstico é feito quando três ou mais destas características estão presentes, com confirmação por biópsia, que mostra a presença de células mononucleares e ocasionais polimorfonucleares, com fibrose na junção fibrocondral. As alterações laboratoriais são inespecíficas e, geralmente, refletem um estado inflamatório. A velocidade de hemossedimentação (VHS) está frequentemente elevada4,5,7.
RELATO DE CASO
Paciente, 51 anos, sexo feminino, avaliada por quadros de repetição de dor e inflamação em ambos os olhos.
Em sua história pregressa paciente apresenta diagnóstico clínico de Policondrite Recidivante. O diagnóstico da paciente foi realizado em serviço de clínica médica e baseado na presença de sinais clássicos da doença, como: nariz em sela, redução da acuidade auditiva, disfonia, disfagia e manifestações oftalmológicas, motivo pelo qual a paciente foi encaminhada para nosso serviço.
A paciente queixava de quadros recorrentes de dor e hiperemia em ambos os olhos, média de quatro episódios por ano, há cinco anos. Apresentava, ao exame biomicroscópico, conjuntiva com vasos dilatados, hiperemia setorial e dor à movimentação ocular. Foi realizado teste com instilação de colírio de fenilefrina a 2,5%, negativo, sugestivo de quadro de esclerite anterior não necrosante.
No seu histórico oftalmológico, associado às esclerites de repetição, o paciente apresentou quadro de olho seco severo e crônico, evoluindo com descompensação corneana em olho esquerdo. Devido à descompensação corneana com eminência de perfuração, foi submetida a transplante de córnea neste olho em 2017, o qual evoluiu com falência.
Ao exame, acuidade visual de 20/20 em olho direito e sem percepção luminosa em olho esquerdo. Apresentava opacidade de botão corneano em olho esquerdo (Figura 1), no qual a avaliação de fundo de olho não foi possível. Este último compatível a com normalidade em olho direito.
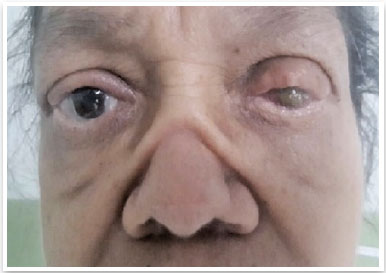
As alterações oftalmológicas que nossa paciente apresentou são compatíveis com o esperado na Policondrite Recidivante e, associado a exclusão de outras doenças sistêmicas através de exames laboratoriais e avaliação clínica, reforçamos a possibilidade desse raro diagnóstico. Foi realizado então o tratamento da esclerite, com corticoide tópico: acetato de prednisolona e anti-inflamatório não hormonal oral, e após resolução do quadro, uso contínuo de colírio lubrificante. Devido a prognóstico visual pobre em olho esquerdo, sem indicação de novo transplante de córnea, optou-se por conduta expectante e acompanhamento regular oftalmológico, além da manutenção do acompanhamento sistêmico com a equipe de clínica médica assistente.
DISCUSSÃO
O envolvimento oftalmológico é relatado com frequência no curso da doença e pode preceder o quadro clínico sistêmico. As manifestações oculares são encontradas em 50-70% dos pacientes e são de grande importância, pois estão correlacionados com sinal de doença em atividade1,5.
As escrites, episclerites e irite são as principais manifestações oculares da doença, sendo a esclerite anterior difusa vista com maior frequência. Uveítes ocorrem em 35% dos casos e se apresenta como uveíte anterior ou esclerouveíte. Recaídas e exacerbações são comuns. O tecido ocular também pode ser acometido com proptose, perfuração corneana, vasculite retiniana e neurite óptica, o que pode levar os pacientes à cegueira, como é o caso de da paciente do presente relato8,9.
Outro fator importante no quadro descrito é o olho seco severo. Tanto a esclerite quanto o olho seco foram significativos nesse caso com impacto na qualidade de vida e prognostico visual da paciente.
O tratamento é personalizado de acordo com a gravidade e local da doença. As formas leves de policondrite recidivante são tratadas com agentes anti-inflamatórios e anti-neutrofílicos. Casos avançados, incluindo aqueles que envolvem obstrução aguda das vias aéreas, recaídas múltiplas e doenças cardiovasculares podem exigir altas doses de prednisona (1mg/kg por dia) ou mesmo pulsoterapia com metilprednisolona intravenosa. Plasmaferese, azatioprina, clorambucil e ciclosporina podem ser benéficos, embora alguns pacientes não respondam a nenhum deles6,9. Nos quadros com envolvimento oftalmológico pode ser prescrito esteroides tópicos e doses baixas de tratamento oral com prednisolona ou tratamento oral com anti-inflamatórios não hormonais, geralmente com controle das crises de episclerite e/ou uveíte, como descrito no caso clínico.
Tendo em vista a raridade da doença, objetivou-se descrever caso de paciente portadora da doença, apresentando acometimento oftalmológico com esclerite de repetição e olho seco severo, o que reforça a necessidade de maior atenção aos diagnósticos diferenciais para melhor conduta dos pacientes.
REFERÊNCIAS
1. Guimarães VC, Nery GV, Araújo FGM, Barbosa MA, Ferreira JB. Manifestações clínicas na Policondrite Recidivante: relato de caso. Rev Eletr Enf. 2008;10(3):823-7.
2. Longo L, Greco A, Rea A, Lo Vasco VR, De Virgilio A, De Vincentiis M. Relapsing polychondritis: A clinical update. Autoimmun Rev. 2016;15:539-43.
3. Hasanreisoğlu M, Özdemir HB, Yaylacıoğlu F, Ertop M, Aktaş Z. Bilateral Anterior Uveitis Revealing Relapsing Polychondritis. Turk J Ophthalmol. 2019;49(2):99-101. doi:10.4274/tjo.galenos. 2018.28909
4. Leite DRC, Junior RRT, Freire EAM. Asma brônquica como manifestação clínica de Policondrite Recidivante: relato de caso e revisão de literatura . Paraíba: Universidade Federal da Paraíba. 2013.
5. Bradley JC, Schwab IR. Blue ear sign in relapsing polychondritis. Rheumatology (Oxford). 2011;50(2):427. doi: 10.1093/rheumatology/keq390. Epub 2010 Nov 28.
6. Cavalcanti A, Barbosa CMPL, Len CA, Terreri MTRA, Hilário MOE. Policondrite recidivante na infância: relato de caso e revisão da literatura. Rev Bras Reumatol. 2007;47(3):223-7.
7. Rodrigues EM, Silveira RCN, Leite N, Tepedino MM. Policondrite recidivante: relato de caso. Rev. Bras. Otorrinolaringol. [online]. 2003;69(1):128-30.
8. Sallam A, Islam T, Parmar DN. Keratouveitis as a first presentation of relapsing polychondritis. Case Rep Med. 2010;2010:176514. doi: 10.1155/2010/176514. Epub 2010 Oct 28.
9. Leroux G, Costedoat-Chalumeau N, Brihaye B, Cohen-Bittan J, Amoura Z, Haroche J, et al. Treatment of relapsing polychondritis with rituximab: a retrospective study of nine patients. Arthritis Rheum. 2009;61(5):577-82.
INFORMAÇÃO DOS AUTORES
Financiamento: Declaram não haver.
Conflitos de Interesse: Declaram não haver.
Recebido em:
9 de Março de 2020.
Aceito em:
17 de Junho de 2020.