Carlos Augusto Moreira Jr1; Silvana Maria Pereira Vianello2; José A Cardillo3
DOI: 10.17545/e-oftalmo.cbo/2015.1
RESUMO
Este relato descreve um caso de retinopatia bilateral de Valsalva em uma mulher jovem após ser submetida à cirurgia plástica. A visão de ambos os olhos foi reduzida subitamente até ser possível apenas contar dedos. O olho direito (OD) foi submetido a uma vitrectomia via pars plana 25G com três portas, apresentando bom resultado pós-operatório (20/20). Ao contrário, o olho esquerdo (OS) não foi submetido à cirurgia e após ser observado por 6 meses, apresentou desenvolvimento de uma membrana epirretiniana com visão 20/40. O resultado sugere que a intervenção precoce pode ser indicada em casos de hemorragia intensa sobre a mácula.
Palavras-chave: Cirurgia Geral. Olho. Doenças Retinianas. Ferimentos. Lesões.
ABSTRACT
Herein we report a case of bilateral Valsalva retinopathy in a young woman following plastic surgery. Vision suddenly decreased to counting fingers in both eyes. The right eye (OD) underwent 25G three-port pars plana vitrectomy, and a good postoperative result was achieved (20/20). The left eye (OS) did not undergo surgery and was observed for 6 months; it showed the development of an epiretinal membrane with 20/40 vision. Such a result may suggest that early intervention may be indicated in cases of large hemorrhage over the macula.
Keywords: General Surgery. Eye. Retinal Diseases. Wounds. Injuries.
INTRODUÇÃO
A retinopatia de Valsalva é causada por uma rápida elevação da pressão intraocular venosa, levando, assim, a uma súbita hemorragia premacular 1. Ela costuma ocorrer em adultos jovens devido a uma série de causas, tais como exercício físico intenso, levantamento de peso exagerado, esforço para evacuar, vômitos 2, tosse, parto 3, trauma toracoabdominal, 4 etc.
As opções de tratamento incluem observação,5 punção da face do hialoide posterior com um laser de granada de itrio e alumínio dopada com neodimio (Nd:YAG)6, deslocamento pneumático da hemorragia por injeção intravítrea de gás7 e vitrectomia via pars plana.
A decisão de intervir ou não depende de vários fatores, incluindo bilateralidade, extensão da hemorragia, necessidade urgente de boa visão, assim como riscos cirúrgicos.8
RELATO DE CASO
Uma mulher caucasiana de 35 anos desenvolveu hemorragia premacular bilateral após cirurgia plástica de lipoaspiração. O anestesista relatou que em algum momento durante a cirurgia, a anestesia tornou-se superficial. Imediatamente após a recuperação da anestesia geral, a paciente constatou uma diminuição súbita da visão em ambos os olhos (OU). No primeiro exame, sua acuidade visual (AV) foi apenas de contagem de dedos (CD) em ambos os olhos (OU).
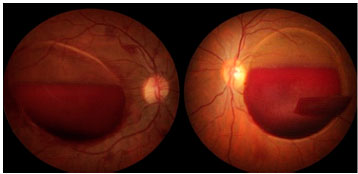
O exame de fundo de olho revelou uma hemorragia pré-retiniana bilateral sobre a área macular de ambos os olhos (Figura 1). Em virtude da redução da visão à contagem de dedos (CD), decidiu-se por realizar uma vitrectomia via pars plana 25G com três portas no olho direito (OD). Após a remoção do centro do humor vítreo e do hialoide posterior, a membrana limitante interna (MLI) foi também removida e a hemorragia removida. Confirmou-se durante a cirurgia que a hemorragia estava localizada abaixo da MLI.
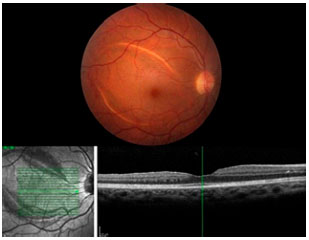
Após uma semana do procedimento de vitrectomia, a AV no olho direito melhorou para 20/25 e permaneceu inalterada durante o período de 6 meses de acompanhamento (Figura 2).
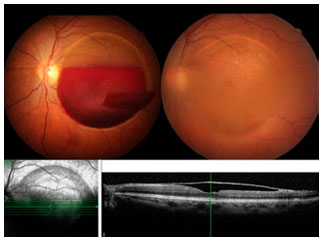
Como a visão do OD recuperou-se totalmente, a paciente decidiu aguardar a resolução espontânea da hemorragia no OE. Após 3 meses, alguma resolução já era observada e a visão melhorou para 20/60. O exame de OCT demonstrou claramente deslocamento da MLI (Figura 3).
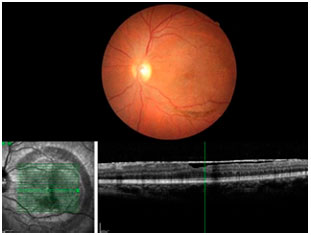
A hemorragia foi resolvida após 6 meses e uma MLI densa e translúcida com algum pigmento na porção inferior pôde ser observada, cobrindo o polo posterior do OE (Figura 4). A visão era de 20/40 e a paciente queixava-se da sua visão no OE. Então, foi marcada uma cirurgia para o OE.
REFERÊNCIAS
1 Fernandez MG, Navarro JC, Casta-o CG. Long-term evolution of Valsalva retinopathy: a case series. J Med Case Rep. 2012;6:346. http://dx.doi.org/10.1186/1752-1947-6-346.
2 Jayaprakasam A, Matthew R, Toma M, Soni M. Valsalva retinopathy in pregnancy: SD-OCT features during and after Nd:YAG laser hyaloidotomy. Ophthalmic Surg Lasers Imaging. 2011 ;17:42. http://dx.doi.org/10.3928/15428877-20110210-06.
3 Ladjimi A, Zaouali S, Messaoud R, Ben Yahia S, Attia S, Jenzri S, Khairallah M. Valsalva retinopathy induced by labour. Eur J Ophthalmol. 2002;12:336-338.
4 Azad R, Pal N, Sharma Y, Chhabra MS. Valsalva and Purtscher's retinopathy with optic neuropathy in compressive thoracic injury. Eye (Lond). 2005;19:914-915. http://dx.doi.org/10.1038/si.eve.6701665.
5 Lavezzo MM, Zacharias LC, Takahashi WY. Sub-internal limiting membrane hemorrhage in Valsalva retinopathy: case report. Arq Bras Oftalmol. 2012;75(6):436-8. http://dx.doi.org/10.1590/S0004-27492012000600015.
6 Kirwan RP, Cahill MT. Nd:YAG laser hyaloidotomy for Valsalva pre-macular haemorrhage. Ir J Med Sci. 2011 ;80:749-752. http://dx.doi.org/10.1007/s11845-009-0355-z.
7 Park SW, Seo MS. Subhyaloidhemorrhage treated with SF6 gas injection. Ophthalmic Surg Lasers Imaging. 2004;35:335-337.
8 De Maeyer K, Van Ginderdeuren R, Postelmans L, Stalmans P, Van Calster J. Sub-inner limiting membrane haemorrhage: causes and treatment with vitrectomy. Br J Ophthalmol. 2007;91:869-872. http://dx.doi.org/10.1136/bio.2006.109132.

COMENTÁRIO1: RETINOPATIA DE VALSALVA
Silvana Maria Pereira Vianello
Universidade Federal de São Paulo - UNIFESP, Juiz de Fora, MG, Brasil, silvanampvianello@ia.com.br
A retinopatia de valsalva foi descrita por Gass como uma hemorragia circunscrita abaixo da membrana limitante interna na área macular central ou próximo desta. Parte do sangue pode se tornar amarelo após dias e a recuperação da visão normal espontânea é a regra.1 Pode haver associação com esforços físicos em portadores de tortuosidade das arteríolas de segunda e terceira ordem, como na tortuosidade arteriolar retiniana familiar.1
Já com relação às opções terapêuticas não há uma diretriz ou consenso, devendo-se considerar as condições de cada caso. Também é importante salientar a necessidade de discussão com o paciente sobre as opções terapêuticas disponíveis, suas vantagens e desvantagens.
O tratamento da Retinopatia de Valsalva pode ser conservador expectante, membranotomia na hialoide posterior com YAG laser, ou cirúrgico pela vitrectomia pars plana. 2 A injeção intravitrea de gás associada à TPA (fator ativador de plasminogênio) também foi descrita em serie de casos de hemorragia submacular e mostrou beneficio com melhora functional em mais da metade dos casos, entretanto complicações como hemorragia vítrea difusa, catarata e descolamento da retina foram descritas com incidência significativa.3
Para a decisão terapêutica deve ser considerada a duração do quadro, o local da hemorragia e a quantidade de sangue presente,2 além da necessidade de restauração rápida da visão nos casos binoculares.
Kuruvilla et al4 descreveram serie de casos tratados com hialoidotomia posterior por Nd Yag laser para drenar a hemorragia, usando energia entre 1,7-3,8 mJ. A acuidade visual inicial variou de 20/400 à conta dedos e após a terapia atingiu acuidade de 20/20 à 20/30 em aproximadamente 3 dias. Não foram verificadas alterações significativas além do enrugamento da limitante interna destacada sobre a mácula.
Muito poucos efeitos colaterais são relatados com este tipo de terapia por yag laser quando comparada ao curso natural da doença, que em raros casos pode evoluir com fibrose pré-retiniana.5 No entanto, para se obter um melhor resultado final, este tratamento deve ser realizado tão rapidamente quanto possível a fim de evitar a coagulação do hematoma.6 O tratamento a laser pode ser uma boa alternativa para hemorragias pré-retinianas recentes com rápida reabilitação visual diminuindo a necessidade de vitrectomia.3 Esta opção parece segura e eficaz, além de seu baixo custo. Talvez fosse uma opção interessante para tratamento de um dos olhos no caso exposto, onde a hemorragia se apresentava bilateral.
A vitrectomia vias pars plana também foi relatada por outros autores como eficiente e segura com a vantagem da rápida recuperação visual, importante em situações de intensa baixa visual bilateral, hemorragias volumosas e tardias. Como desvantagem tem custos mais elevados e pode evoluir com complicações secundárias como buraco macular como descrito por Kim et al.7 Embora sejam baixos os riscos de complicações cirúrgicas, estes devem ser informados ao paciente quando esta opção terapêutica for escolhida.
Em resumo, no caso discutido, a opção da vitrectomia para o olho direito mostrou-se adequada ao atingir excelente resultado anatómico e funcional. A hialoidotomia / membranotomia posterior por Yag laser poderia ser uma opção terapêutica para o olho esquerdo precocemente, abreviando o curso da recuperação visual. A conduta expectante, também aceita para o quadro, obteve bom resultado visual final com tempo de evolução mais longo.
Na tomografia de coerência óptica do OE em 6 meses, pode-se observar um descolamento parcial da limitante interna com a depressão foveolar discretamente modificada e contração da limitante interna na porção nasal da mácula (evoluindo para formação de membrana epiretiniana em relação ao primeiro OCT do mesmo olho com 3 meses).e retina externa sem alterações qualitativas. Considerando-se estes achados, a evolução do quadro nos 3 meses de seguimento e a sintomatologia, a vitrectomia será uma boa opção terapêutica para este olho com objetivo de reduzir as alterações visuais.
REFERÊNCIAS
1 Dugel PU, Win PH, Opber RR. Posterior segment manifestation of closed-globe contusion injury. In: Ryan SJ, editor. Retina. 4a ed. St. Louis: Elsevier; 2006. p. 2365-77.
2 Liu Z, Pan X, Bi H. Treatment of Valsalva Retinopathy. Optom Vis Sci. 2014;91 (11):e278-e282. http://dx.doi.org/10.1097/OPX.0000000000000400.
3 Ratanasukon M, Kittantong A. Results of intravitreal tissue plasminogen activator and expansile gas injection for submacular haemorrhage in Thais. Eye (Lond). 2005;19(12):1328-32. http://dx.doi.org/10.1038/si.eve.6701769.
4 Kuruvilla O, Munie M, Shah M, Desai U, Miller JA, Ober MD. Nd:YAG membranotomy for preretinal hemorrhage secondary to valsalva retinopathy. Saudi J Ophthalmol. 2014;28(2):145-51. http://dx.doi.org/10.1016/i.siopt.2014.02.006.
5 Kirwan RP, Cahill MT. Nd:YAG laser hyaloidotomy for valsalva pre-macular haemorrhage. Irish J Medical Sci. 2011 ;180(3):749-52. http://dx.doi.org/10.1007/s11845-009-0355-z.
6 Pollack AL, McDonald HR, Ai E, Johnson RN, Dugel PU, Folk J, et al. Massive suprachoroidal hemorrhage during pars plana vitrectomy associated with Valsalva maneuver. Am J Ophthalmol. 2001 ;132(3):383-7. http://dx.doi.org/10.1016/S0002-9394(01)01049-2.
7 Kim KY, Yu SY, Kim M, Kwak HW. Macular hole formation after pars plana vitrectomy for the treatment of Valsalva retinopathy: a case report. Korean J Ophthalmol. 2014;28(1):91-5. http://dx.doi.org/10.3341/kio.2014.28.1.91.

COMENTÁRIO 2: RETINOPATIA DE VALSALVA: MINHA AVALIAÇÃO CLÍNICA PESSOAL E ORIENTAÇÕES OBJETIVANDO UMA ABORDAGEM OTIMIZADA DO TRATAMENTO E UM RESULTADO MELHORADO
José A Cardillo
Universidade Federal de São Paulo - UNIFESP - São Paulo, SP, Brasil, augustocardillo@me.com
A retinopatia de Valsalva manifesta-se classicamente como uma perda indolor e súbita da visão ou do escotoma central num indivíduo saudável, causada por uma hemorragia pré-macular em decorrência do estresse associado à manobra por Valsalva.1 A localização anatômica da hemorragia pré-macular tem sido descrita como sendo na membrana limitante sub-interna (MLI), como sub-hialoide ou uma combinação de ambos. Entretanto, geralmente não é possível fazer uma distinção clínica entre uma hemorragia sub-hialoide e uma sub-MLI. Algumas vezes, o plano da hemorragia retinal causada pela retinopatia de Valsalva é difícil de ser determinado, particularmente em função da ausência de PVD. A tomografia de coerência óptica (OCT) tem sido usada para determinar onde o meio vítreo se encontra claro, sendo geralmente aceito que a localização é abaixo da MLI2. Essas estruturas pré-retinianas encontram-se intimamente apostas à superfície da retina em adultos jovens, embora hemorragias possam dissecar os planos dos tecidos e preencher espaços potenciais. Como resultado, é necessária a análise patológica da membrana pré-retiniana após a cirurgia, para identificá-la precisamente como a hialoide posterior ou a MLI, além de determinar se a hemorragia é sub-hialoide ou se ela se encontra abaixo da MLI.
Um diagnóstico clínico preciso é de suma importância para qualquer abordagem terapêutica, e também é necessário primeiro descartar outras etiologías predisponentes. A hemorragia pré-retiniana está associada a várias outras condições médicas, tais como diabetes mellitus, hipertensão, anemia falciforme e outras discrasias sanguíneas, incluindo trombocitopenia e leucemia. Quando o diagnóstico clínico for incerto ou a retinopatia for recorrente, os seguintes testes devem ser considerados: hemograma completo com contagem diferencial de leucocitos, hemoglobina A1c, tempo de protrombina, tempo parcial de tromboplastina, pesquisa de células falciformes, eletroforese de hemoglobina e esfregaço de sangue periférico. Além da retinopatia de Valsalva, outros diagnósticos devem ser considerados, como:
1. Retinopatia diabética
2. Retinopatia hipertensiva
3. Retinopatia por anemia falciforme
4. Retinopatia por radiação
5. Descolamento vítreo posterior
6. Síndrome de Terson
7. Retinopatia de Purtscher
8. Retinopatia por anemia
TRATAMENTOS POTENCIAIS
De modo geral, não há um tratamento único reconhecido como procedimento-padrão, havendo outros tratamentos distintos que podem ser considerados ao levarmos em conta a apresentação clínica. Uma avaliação abrangente e detalhada, clinicamente orientada, deve ser sempre conduzida à apresentação dos sintomas, para individualizar e personalizar a melhor opção de tratamento possível.
Em casos de suspeita ou confirmados, devem ser regularmente marcadas consultas de acompanhamento, para monitorar de perto a resolução ou a progressão da patologia. Além disso, avaliações anuais devem ser realizadas para se verificar a recorrência. É importante que os médicos entendam o seu papel de educar os pacientes sobre o curso natural desta doença e instruí-los a evitarem as manobras por Valsalva, assim como drogas anticoagulantes, sempre que possível.
As hemorragias de diâmetro inferior a um disco tendem a resolver-se espontaneamente num período curto de tempo, e uma abordagem conservadora é geralmente indicada. Por outro lado, em pacientes com hemorragias extensas e densas, a reabsorção espontânea do sangue aprisionado no espaço sub-hialoide ou abaixo da membrana limitante interna pode levar meses, potencialmente resultando em dano visual permanente devido a mudanças do pigmento macular, formação de membranas epirretinianas ou lesões tóxicas da retina causadas por contato prolongado com hemoglobina e ferro; desta forma, a intervenção precoce é indicada.3 Como resultado, devem ser consideradas variadas opções terapêuticas, incluindo tratamento conservador, membranectomia a laser, deslocamento pneumático da hemorragia por injeção intravítrea de gás, com ou sem ativador do plasminogênio tecidual recombinante, e vitrectomia via pars plana.3,4,5 A melhor opção de tratamento deve ser considerada individualmente e pode variar dependendo da extensão da hemorragia, da localização do pólo intrarretiniano e posterior, da duração e da tendência à resolução espontânea sem sinais de progressão ou efeitos colaterais.
Se for buscada a membranectomia com laser YAG para uma hemorragia que não se resolve ou para uma melhora rápida da visão (paciente monocular), isso pode acelerar a recuperação da visão em pacientes com intensa hemorragia pré-macular não resolvida, ao custo, porém, de complicações imediatas e de longo prazo, como descolamento da retina, membrana epirretiniana (MER) e formação de buraco macular.6,7 Clinicamente, quando a hemorragia pré-macular for inferior a três discos de diâmetro ou o sangue estiver coagulado (geralmente 15 dias após o aparecimento dos sintomas) ou localizado muito próximo à retina, ou mesmo abaixo da MLI (neste caso, devemos considerar a possibilidade de erro na localização da hemorragia, mesmo que tenham sido usadas técnicas avançadas de imagem da retina, tais como a OCT de alta resolução), a drenagem com laser YAG geralmente não é recomendada. Além disso, a longo prazo, uma proliferação focal do epitélio pigmentar retiniano (RPE), similar àquela observada nas membranas epirretinianas em casos de vitreorretinopatia proliferativa (PVR), pode ocorrer dentro da neurorretina e especificamente abaixo da MLI, com células RPE transmigradas como uma resposta à hemorragia intraretiniana.3 Essa proliferação pode impedir a total recuperação da visão após a reabsorção da hemorragia da retina e justificar uma intervenção cirúrgica precoce, ao invés de, requerer apenas uma observação rotineira ou membranectomia a laser.
Concluindo, exceto em casos de resolução precoce e espontânea que não apresentem sinais de progressão ou complicações após uma monitoração funcional e anatômica regular e detalhada, a intervenção precoce geralmente é sugerida para evitar um potencial dano visual permanente decorrente de alterações no pigmento macular, formação de membranas epirretinianas ou danos tóxicos à retina causados pela hemorragia. A vitrectomia é a nossa abordagem de intervenção preferida, considerada mais eficaz e que potencialmente traz um melhor resultado, quando comparada com outras modalidades de tratamento no manejo de pacientes com hemorragia pré-macular densa e reabsorção espontânea insuficiente.
Entretanto, a cirurgia não está livre de riscos, e podem ocorrer complicações como catarata ou ruptura de retina, como observamos em um de nossos pacientes.
REFERÊNCIAS
1 Duane TD. Valsalva hemorrhagic retinopathy. Trans Am Ophthalmol Soc 1972;70:298-313.
2 Shukla D, Naresh K B, Kim R. Optical coherence tomography findings in valsalva retinopathy. Am J Ophthalmol. 2005;140:134-136. http://dx.doi.org/10.1016/i.aio.2004.12.026.
3 De Maeyer K, Van Ginderdeuren R, Postelmans L, Stalmans P, Van Calster J. Sub-inner limiting membrane haemorrhage: causes and treatment with vitrectomy. Br J Ophthalmol 2007, 91:869-872. http://dx.doi.org/10.1136%2Fbio.2006.109132.
4 Park SW, Seo MS. Subhyaloidhemorrhage treated with SF6 gas injection. Ophthalmic Surg Lasers Imaging. 2004;35(4):335-337.
5 Mehdi N, Karkhaneh R, Mirshahi A, Lashay A, Harandi ZA, Roohipoor R, et al. Premacular hemorrhage in Valsalva retinopathy: a study of 21 cases. Iran J Ophthalmol. 2009;21:11-16.
6 Kwok AK, Lai TY, Chan NR. Epiretinal membrane formation with internal limiting membrane wrinkling after Nd:YAG laser membranotomy in valsalva retinopathy. Am J Ophthalmol. 2003 Oct;136(4):763-6. http://dx.doi.org/10.1016/S0002-9394(03)00442-2.
7 Tassignon MJ, Stempels N, Van Mulders L. Retrohyaloid premacular hemorrhage treated by Q-switched Nd-YAG laser. Graefes Arch Clin Exp Ophthalmol. 1989;227(5):440-2. http://dx.doi.org/10.1007/BF02172895.
Fonte de financiamento: declaram não haver.
Conflito de interesses: declaram não haver.
Recebido em:
25 de Dezembro de 2014.
Aceito em:
30 de Janeiro de 2015.