Dillan Cunha Amaral1; Guilherme da Silva Ferreira da Costa1; Márcio Penha Morterá Rodrigues1; Adroaldo Alencar Costa Filho1; Milton Ruiz Alves2; Ricardo Noguera Louzada1, 2
DOI: 10.17545/eOftalmo/2023.0049
RESUMO
A maculopatia solar é uma desordem retiniana causada pela observação intensa e desprotegida de um eclipse solar, mas também pode ocorrer após a observação direta ao sol. Apesar dos fatores de exposição, a suscetibilidade individual desempenha um papel importante, podendo variar entre os indivíduos. O relato descreve um paciente masculino de 22 anos que procurou atendimento oftalmológico com queixa de turvação com diminuição da acuidade visual no olho esquerdo associada a queimaduras pelo corpo por exposição solar prolongada. Na avaliação oftalmológica, o exame evidenciou uma coloração amarelada na fóvea do olho esquerdo e o paciente foi submetido aos exames de imagem multimodal. O paciente durante o acompanhamento oftalmológico regular apresentou melhora da acuidade visual após seis meses, porém, sem recuperação completa. A história clínica detalhada e a correlação com achados oftalmológicos são importantes para um diagnóstico preciso e há necessidade de conscientização sobre os riscos da exposição solar intensa e medidas de proteção ocular.
Palavras-chave: Olho; Retina; Radiação solar; Degeneração macular; Doenças retinianas.
ABSTRACT
Solar maculopathy is a retinal disorder caused by intense and unprotected observation of a solar eclipse, but it can also occur after direct and prolonged observation of the sun. Despite exposure factors, individual susceptibility plays an important role and may vary between individuals. This report describes the case of a 22-year-old man complaining of cloudiness with decreased visual acuity in the left eye associated with burns on the body due to prolonged solar exposure and sought ophthalmologic care. Ophthalmologic evaluation showed a yellowish color in the left eye's fovea, and the patient underwent multimodal imaging tests. During regular ophthalmologic follow-up, the patient showed improvement in visual acuity after six months, but without complete recovery. A detailed clinical history and correlation with ophthalmologic findings are important for accurate diagnosis, and there is a need for awareness of the risks of intense sun exposure and eye protection measures.
Keywords: Eye; Retina; Solar radiation; Macular degeneration; Retinal disorders.
INTRODUÇÃO
A maculopatia solar (MS) é definida como uma desordem retiniana que ocorre devido ao aumento da exposição da retina à radiação solar de forma intensa e desprotegida. Esta exposição é conhecida por induzir vários efeitos adversos à saúde, principalmente relacionados ao seu componente ultravioleta (UV)1.
É importante ressaltar que, apesar dos fatores de exposição, a suscetibilidade individual tem papel importante, sendo provável que o limiar seja diferente entre os indivíduos1. Atualmente, temos conhecimento que a maior parte dos casos ocorre em homens, jovens e emétropes, em razão do cristalino ser mais transparente e da capacidade de focalizar a luz na retina. Além disso, fatores climáticos também podem ser registrados como risco de aumento da exposição à radiação UV1.
RELATO DO CASO
Paciente do sexo masculino, 22 anos, procurou atendimento oftalmológico no Hospital Universitário Clementino Fraga Filho com uma história de turvação visual no olho esquerdo (OE), há cerca de três dias, após passar o dia inteiro na piscina, referindo exposição solar intensa associada a queimaduras extensas pelo corpo. Sem outros sintomas oculares.
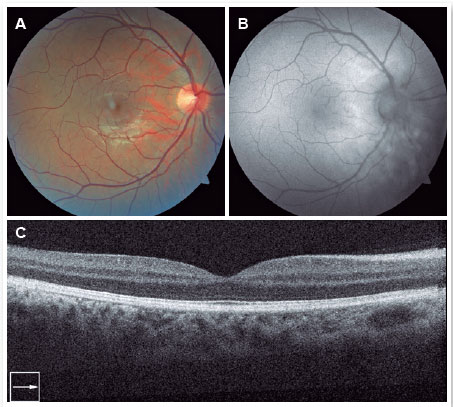
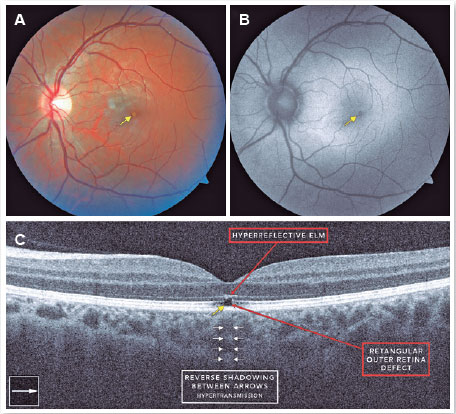
Ao exame oftalmológico apresentou acuidade visual (AV) corrigida em olho direito (OD) de 20/20 J1 e OE de 20/40 J2. A biomicroscopia do segmento anterior estava dentro dos padrões de normalidade e a pressão intraocular foi de 10 mmHg em ambos os olhos. Realizados reflexos pupilares e de motilidade ocular que apresentaram normais em ambos os olhos. No exame fundoscópico foram constatados discos óticos regulares, normocorados, vasculaturas retinianas sem alterações, porém com assimetria no brilho macular. Em OE foi observado presença de lesão branco amarelada de diâmetro menor do que um disco óptico em região foveolar com o vítreo transparente em ambos os olhos, sem evidências de vitreíte. O paciente foi submetido aos exames complementares. A retinografia do OD normal (Figura 1A), e em OE, mostrou a mácula com lesão amarelada em região foveal cercada por uma margem de hiperpigmentação (Figura 2A). A autofluorescência de fundo (AFF) (Figura 1B) e a tomografia de coerência óptica (OCT) de domínio espectral (SD) (Figura 1C) em OD apresentaram-se sem alterações. Em OE a AFF identificou lesão hipoautofluorescente foveal (Figura 2B, seta amarela) correspondente ao exame de SD-OCT a um buraco retiniano característico que aparece como um quadrado hiporrefletivo com bordas retas (Figura 2C, seta amarela). O buraco corresponde a uma ruptura subfoveal que se estende do epitélio pigmentar da retina (EPR) até a membrana limitante externa (ELM). Também visualizada alteração hiperrefletiva com descontinuação da zona elipsoide adjacente, e sombra reversa pela hipertransmissão (figura 2C) coroidal no SD-OCT que ocorre devido ao aumento da transmissão de luz abaixo do complexo de membrana EPR/Bruch através do buraco2-4.
Diante desses achados, considerou-se a hipótese diagnóstica de MS unilateral em OE e foi orientado acompanhamento oftalmológico expectante, apresentando melhora gradual da visão do olho esquerdo, atingindo acuidade visual corrigida de 20/30 J2 após 6 meses.
O referido relato demonstra a importância da coleta adequada da história clínica dos pacientes e associação aos achados oftalmológicos, permitindo o diagnóstico preciso.
DISCUSSÃO
O caso relata um paciente com exposição direta e longa permanência ao sol, claramente registrada, que apresentou acuidade visual do olho esquerdo reduzida com imagem multimodal de retinografia e OCT, compatíveis com os achados de MS. Como não há tratamento específico, optou-se por acompanhá-lo clinicamente, sendo observado melhora discreta da acuidade visual, mas ainda mantendo déficit no olho acometido. Segue em acompanhamento com manutenção da visão e achados fundoscópicos. Ao contrário do que se esperaria, apresentou comprometimento unilateral. O referido relato demonstra a importância da coleta adequada da história clínica dos pacientes e associação aos achados oftalmológicos, permitindo o diagnóstico preciso.
A luz UV é danosa para os fotorreceptores, assim como para o EPR, podendo induzir dano por três mecanismos: fotoquímico, fotomecânico e fototérmico, sendo o primeiro o principal responsável pelo dano à retina1,5. A radiação UV causa danos químicos por diferentes tipos de mecanismos, sendo um deles a produção de radicais livres e toxicidade dependente de oxigênio. Já a lipofuscina encontrada no EPR é altamente fotorreativa, o que corrobora para a toxicidade1. As camadas externas da retina central são mais sensíveis a estes danos. Assim, existem vários tipos de mecanismos de lesões retinianas induzidas por UV, contudo, a ruptura das células do EPR e os danos aos segmentos externos dos fotorreceptores são achados morfológicos evidentes1.
Devido à alta exposição solar da população, em geral, é notória a dificuldade em traçar a prevalência da MS, uma vez que, a forma de mensuração relacionada à durabilidade dessa exposição é de difícil aferição. Comumente, as pessoas acometidas só percebem alterações visuais após ocorrida a lesão, o que isso dificulta o prognóstico.
Os eclipses solares aumentam o risco da MS devido a exposição intensa aos raios UV. Como esses eventos são raros e atraem a atenção de muitas pessoas, isso pode aumentar o número de danos oculares. Existem outras condições meteorológicas que podem apresentar papel importante na probabilidade e gravidade dos casos, como o ângulo de elevação solar e o tipo de eclipse, que pode ser total ou parcial. Além disso, existe associação de casos de MS em determinados grupos que estão associados a maiores exposições solares de forma direta e por longos períodos, como em cerimônias religiosas, ou usuários de fármacos com efeitos midriáticos fazendo com que a retina fique mais exposta à luz e, portanto, aumentando as chances de lesão. Por outro lado, algumas práticas esportivas e profissionais apresentam maior risco, como no caso dos banhistas, militares e alpinistas1.
Do ponto de vista clínico, a exposição à radiação UV de forma prolongada, pode acarretar em alguns sintomas, tais como cefaleia, visão turva, acromotopsia, metamorfopsia e escotomas centrais ou paracentrais1. Em MS, a AV varia geralmente entre 20/30 e 20/60, e a maioria apresenta um acometimento bilateral de forma assimétrica, geralmente acometendo o olho dominante1.
Havendo perda visual significativa, em geral, os pacientes recorrem ao oftalmologista. Por outro lado, os que apresentam comprometimento discreto, procuram somente após longos períodos após o evento, não fazendo associação à exposição solar, o que dificulta o diagnóstico5.
Na fundoscopia, pode ser observado edema macular acentuado nos primeiros dias após a exposição. Tal edema tende a se resolver em um curto período, geralmente entre dois e três dias, dando lugar a uma mancha branco-amarelada com pigmentação escura, circundante, de padrão mosqueado, localizada na região foveal que evolui para uma mancha circular, vermelha e bem delimitada1,2. A lesão macular inicial, presente na fase aguda, é branco-amarelada e se assemelha às lesões causadas por outras condições, como, por exemplo, a doença de Best. Já na fase crônica, não havendo história de exposição à radiação, pode-se confundir o achado fundoscópico com outras patologias, como a retinopatia por tamoxifeno, telangiectasia justafoveolar, síndrome de tração macular, epitelite pigmentar retiniana aguda e doença de Stargardt. Tais exemplos, ao contrário da MS, são doenças progressivas2.
Em geral, o diagnóstico diferencial da patologia foveal isolada é amplo. Isto pode incluir um buraco macular de espessura total, um buraco macular lamelar interno, um pseudo-buraco associado a uma membrana epirretiniana, atrofia geográfica focal, neovascularização coroidal limitada, uma pequena área focal de retinopatia serosa central, edema macular cistóide com um grande cisto central, telangiectasia justafoveal idiopática (MacTel), uma fosseta óptica congênita, lesões cervicais e um cisto macular solitário2.
No auxílio do diagnóstico, utiliza-se o OCT, exame não invasivo que se tornou a principal modalidade para detectar e acompanhar as mudanças estruturais retinianas. O OCT não é apenas uma ferramenta diagnóstica, mas apresenta também, seu valor prognóstico. Nos estágios agudos, os achados mais comuns são as áreas hiperrefletivas em algumas ou todas as camadas da fóvea, alterações na refletividade e diminuição da intensidade de refletividade do EPR. Na fase crônica, uma área hiporrefletiva aparece entre os segmentos internos e externos dos fotorreceptores, que mesmo não sendo patognomônica, são relativamente específicas na MS1,2.
A autofluorescência de fundo é um exame que permite a visualização de lipofuscina contida nas células do EPR e apresenta alta sensibilidade para as lesões da MS. O padrão característico é a presença de pequenas áreas de hipoautofluorescência circundadas por um anel desigual de hiperautofluorescência. Contudo, a AFF não é tão sensível quanto ao OCT. Em casos muito tardios, ocorrido em meses ou anos após o insulto, e o evento foi esquecido pelo paciente, a AFF é um exame útil quando não há qualquer alteração no OCT1,3. O OCT e as imagens de AFF detectam de forma confiável defeitos maculares significativos associados a lesão solar. Entretanto, todos os olhos clinicamente afetados apresentam defeitos no OCT, enquanto que nem todos são identificados os defeitos na AFF, mas quando identificados os achados são correlacionados de forma multimodal por ambas as técnicas de imagem2,6.
A angiografia com fluoresceína (AF), é um exame invasivo com administração intravenosa de contraste e raramente fornece achados pertinentes na MS, porém, é útil para descartar outras condições1. Exsudações podem ser observadas durante a fase aguda na área lesada, enquanto na fase crônica o aparecimento de um defeito em janela é característico3,6.
Sobre o prognóstico, para a maioria dos casos de MS ocorre recuperação completa. Para aqueles sem resolução total, existe uma diminuição permanente, mas modesta, da AV e escotomas persistentes. A maior parte da recuperação visual ocorre nas primeiras semanas após a exposição. Essa melhora é possível porque, embora os cones e bastonetes não tenham capacidade reprodutiva, eles têm capacidade regenerativa, o que é possível desde que o núcleo da célula não esteja danificado. É provável que o prognóstico, no geral, tenha melhorado devido às campanhas de sensibilização. No entanto, essa melhora subjetiva contrasta com a presença de alterações irreversíveis na retina, facilmente demonstráveis com o OCT.
Para fins de tratamento, há descrições de utilização de ácido acetil salicílico, vitamina A vitamina C e/ou corticoides orais, todavia, nenhum tratamento apresenta resultados cientificamente comprovados. O exame de OCT possibilita visualizar, acompanhar e monitorar as lesões que podem ser assintomáticas e, em outros exames não identificadas. Assim, o melhor tratamento é a prevenção com mais campanhas e orientações quanto aos cuidados para evitar a maculopatia que devem ser divulgadas, concomitantemente, em qualquer exposição de riscos.
REFERÊNCIAS
1. Modenese A, Korpinen L, Gobba F. Solar radiation exposure and outdoor work: an underestimated occupational risk. Int J Environ Res Public Health. 2018;15(10):2063
2. Comander J, Gardiner M, Loewenstein J. High-resolution optical coherence tomography findings in solar maculopathy and the differential diagnosis of outer retinal holes. Am J Ophthalmol. 2011;152(3):413-419.e6.
3. Jain A, Desai RU, Charalel RA, Quiram P, Yannuzzi L, Sarraf D. Solar retinopathy: comparison of optical coherence tomography (OCT) and fluorescein angiography (FA). Retina. 2009;29(9):1340-5.
4. Louzada RN, Ferrara D, Moult EM, Fujimoto JG, Abu-Qamar O, Duker JS, et al. Full-thickness macular hole size by hypertransmission signal on spectral-domain optical coherence tomography. Retina. 2021;41(10):2059-2065.
5. Wu CY, Jansen ME, Andrade J, Chui TYP, Do AT, Roen RB, et al. Acute solar retinopathy imaged with adaptive optics, optical coherence tomography angiography, and en face optical coherence tomography. JAMA Ophthalmol. 2018;136(1):82-85.
6. Garg SJ, Martidis A, Nelson ML, Sivalingam A. Optical coherence tomography of chronic solar retinopathy. Am J Ophthalmol. 2004;137(2):351-4.
| INFORMAÇÃO DOS AUTORES |
|
 |
» Dillan Cunha Amaral https://orcid.org/0009-0002-7948-154X https://lattes.cnpq.br/7959357721386149 |
 |
» Guilherme da Silva Ferreira da Costa https://orcid.org/0000000151393666 http://lattes.cnpq.br/9872668888772635 |
 |
» Milton Ruiz Alves https://orcid.org/0000000167595289 http://lattes.cnpq.br/6210321951145266 |
 |
» Márcio Penha Morterá Rodrigues https://orcid.org/0000000327711542 http://lattes.cnpq.br/5991470601192448 |
 |
» Adroaldo de Alencar Costa Filho https://orcid.org/0009000792979111 http://lattes.cnpq.br/3152075298233631 |
 |
» Ricardo Noguera Louzada https://orcid.org/0000000296105768 http://lattes.cnpq.br/5978866539118374 |
Financiamento: Declaram não haver.
Aprovado pelo seguinte comité de ética em pesquisa: Faculdade de Medicina da Universidade de São Paulo (CAAE: 50810021.7.0000.0068).
Conflitos de Interesse: Declaram não haver.
Recebido em:
31 de Julho de 2023.
Aceito em:
22 de Outubro de 2023.